特に若い女性の「痩せ」が増えているという。これは先進国では見られない日本に特異的な現象で、問題なのは、妊婦の痩せが早産や低体重で生まれてくる赤ちゃん、つまり低出生体重児リスクと密接な関係にあるということだ。さらに発育不十分な胎児は成人になってから、肥満や循環器疾患、2型糖尿病など生活習慣病になりやすくなることも明らかになっている。子どもの将来を左右する母親の健康な身体づくりはとても大切で、それは妊娠前の栄養管理からすでに始まっている。
特集 子どもの栄養 母親の妊娠時の栄養状態が将来の「健康」を左右する
構成/大内ゆみ
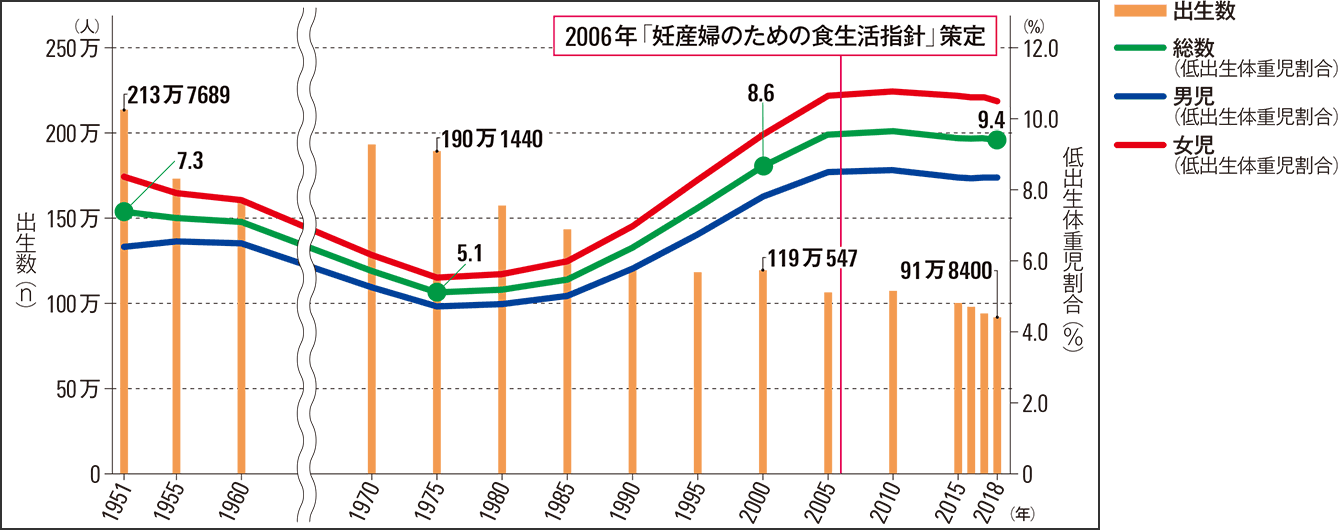
現在、日本の妊産婦の死亡率(出産10万対)は3.3、1歳未満乳児死亡率(出生1000対)は1.9と非常に少なく、日本の母子医療の優秀さを物語っています(2019年人口動態統計)。しかし一方で、出生体重の減少と低出生体重児(2500g未満)の増加が問題となっています。出生体重は1970年代半ばをピークに2005年ごろまで減少傾向で、それ以降はほぼ一定です。低出生体重児の割合も、最も減少した1970年代半ば以降は直線的に増加し、2004年以降、横ばい傾向にあります。さらに衝撃的なことに戦後間もない食料不足であった1951年よりも食生活が豊かな現代のほうが、平均出生体重が低く、低出生体重児の割合が増えているのです(図1)。
 (厚生労働省「2018年人口動態統計」のデータをもとに作成)
(厚生労働省「2018年人口動態統計」のデータをもとに作成)
図1 出生数と低出生体重児割合(<2500ɡ)(1951~2018年)出生数は1951年から2018年にかけて半減。低出生体重児割合は1951年から1970年代にかけて低下したものの、その後増加に転じ、ここ10年ほどは大きな変化はない。
世界的に見ても、低出生体重児の割合は経済協力開発機構(OECD)加盟国の平均の6.6%に比べて9.4%と高くなっています。加えて日本の早産の割合はOECD平均の7.9%に比べ5.7%と低く、早産が原因でない低出生体重児が多いというのが問題です。
痩せは低出生体重児のリスクを高める
早産や低出生体重など、胎児期の発育が十分でなかった場合に、成人後に肥満・循環器疾患・2型糖尿病などの生活習慣病の発症リスクが高まる可能性があることも多くの研究で明らかになっています。この現象は、DOHaD(Developmental Origins of Health and Disease)仮説と呼ばれています。低出生体重児の割合が10%近くで安定していることを考えると、子の10人に一人が生活習慣病のリスクを持って生まれているという可能性が考えられるのです。
さらに近年、妊娠前の体格によって体重増加が胎児発育に与える影響は異なり、痩せ体型の場合により強く、早産や低出生体重などの周産期異常のリスクを高めることが多くの研究からわかってきています。では日本の若年女性の体型はどうなのかというと、2017年の「国民健康・栄養調査」では、痩せ体型(BMI<18.5)の人の割合は、1973年には20代で15.1%、30代で7.2%であったのがだんだんと増えていき、2017年にはそれぞれ21.7%、13.4%と増加しています(図2)。私たちが2004年に発表した論文では1976から2000年と少し古いデータですが、同様の傾向が示されており、全国的に若年女性の痩せが増えていると考えられます。
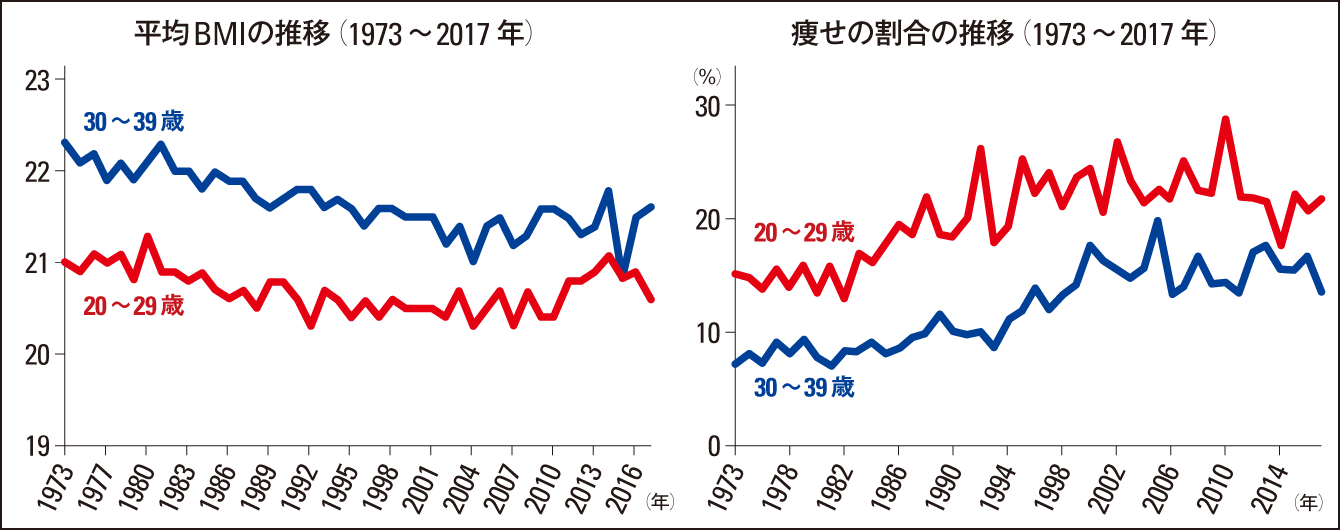 (厚生労働省「2017年国民健康・栄養調査」のデータをもとに作成)
(厚生労働省「2017年国民健康・栄養調査」のデータをもとに作成)
図2 女性の体格の現状と課題20~29歳の低体重(痩せ)(BMI<18.5)の者の割合は1973年には15.1%、30~39歳で7.2%であったが、それ以降、増加傾向にある。
同じ先進国でも、欧米諸国は肥満の激増が大きな課題となっているのに、日本では痩せが増えていったというのは特異的な現象です。その理由はわかりませんが、若年女性の痩せ体型の増加が低出生体重児の割合の増加に影響している可能性があるのは確かです。
こうした背景から、2006年に策定された「妊産婦のための食生活指針」が、2021年、15年ぶりに改定されました。同指針は妊娠期や授乳期における望ましい食生活の実現に向けて策定されましたが、今回の改定では妊娠前の女性も対象に含め「妊娠前からはじめる妊産婦のための食生活指針」というタイトルとなったのが新しいポイントです。加えて大きな変更点として妊娠期の体重増加量があります。
妊娠中に体重が増えすぎると、妊娠高血圧症候群や妊娠糖尿病、巨大児などのリスクが高まるため、体重増加量は10kg以内といわれていた時期もありました。そのため、体重を増やすというよりもあまり増やさないようにと指導されていた人も多いかもしれません。妊娠糖尿病を発症する人は、報告によって異なり4~10%近くだといわれています。ただ日本人の妊娠糖尿病患者の大半は肥満ではなく、普通体型や痩せ体型もいて、そういう人ではもともとインスリンの分泌機能が低下している、筋肉量が少ないなどの理由が考えられます。
2006年の妊産婦のための食生活指針では、推奨される体重増加は妊娠前の体型を基準として、痩せ体型(BMI18.5未満)の人で9~12㎏、普通体型(BMI18.5以上25.0未満)の人で7~12kgとし、母子健康手帳にも記載されました。それ以降、低出生体重児割合の増加傾向は歯止めがかかっているものの、顕著な減少傾向には転じていません。そこで今回の改定では日本産科婦人科学会から2021年に発表された「妊娠中の体重増加指導の目安」を提示し、妊娠前の体型を基準として、痩せ体型の人で12~15kg、普通体重で10~13kgとしました(表1)。この値は、最新の周産期データベースなどをもとに、体重発育だけではなく合併症も総合的に検討し、そのリスクが少なくなる範囲を算出した結果です。
| 妊娠前体格区分*2 | BMI | 体重増加指導の目安 |
| 低体重 (痩せ) |
18.5未満 | 12~15㎏ |
| 普通体重 | 18.5以上 25.0未満 |
10~13㎏ |
| 肥満 (1度) |
25.0以上 30.0未満 |
7~10㎏ |
| 肥満 (2度以上) |
30.0以上 | 個別対応 (上限5㎏までが目安) |
表1 妊娠中の体重増加指導の目安*1「妊娠前からはじめる妊産婦のための食生活指針」では、妊娠期における望ましい体重増加量について、日本産科婦人科学会の「妊娠中の体重増加指導の目安」を参考として提示している。
*1 「増加量を厳格に指導する根拠は必ずしも十分ではないと認識し、個人差を考慮したゆるやかな指導を心がける」(産婦人科診療ガイドライン−産科編2020 CQ 010 より)
*2 日本肥満学会の肥満度分類に準じた。
ただし、ここで注意したいのは推奨体重増加量ではなく医療者側が妊婦に指導する際に目安にする値だということです。そのため今回の指針では、妊婦がこの値を参考に体重を確認して、気になる点があれば医療機関などに相談するように促しています。また、体重増加量は少なくても十分な胎児発育を示す人もいれば逆のケースもあるため、医療者側の注意点として「個人差を考慮したゆるやかな指導を心がける」と強調されているのも重要なポイントです。
若い女性の栄養不足問題
体重はあくまでも目安であり、食事内容などその中身が大切です。指針の改定にあたり、「国民健康・栄養調査」(2017年)などを検証した結果、妊娠前から食生活に問題があることも見えてきました。例えば、20~30代の若年女性は他の年代よりもバランスの良い食事(主食、主菜、副菜を組み合わせた食事)が摂れていません。主食、主菜、副菜を組み合わせた食事を摂る頻度に関しては「ほとんどない」という回答が約12%と多く、「ほとんど毎日」は20代で38.4%、30代で42.8%と約4割に留まっています。
中でもご飯、パン、麺などの主食は炭水化物を多く含み、エネルギーのもととなります。「国民健康・栄養調査」から算出したエネルギー摂取量の平均値と「日本人の食事摂取基準(2015年版)」の推定エネルギー必要量を比較したところ、十分にエネルギーを摂取できていないこともわかっています。加えて、ビタミンやミネラルの供給源である野菜の摂取量も目標値(健康日本21〈第二次〉)は1日350gですが、20代では平均218.4g、30代では232.3gとかなり不足しています。
ビタミンやミネラルの中でも、葉酸とカルシウムは特に妊娠期に重要な栄養素です。葉酸は細胞分裂が活発な妊娠初期に不足していると、神経管閉鎖障害という胎児の先天性異常のリスクを高める可能性があります。神経管閉鎖障害とは、脳や脊髄などのもととなる神経管がうまく作られないことが原因で起こる障害で、運動や排泄の障害、脳組織が発達せずに死に至る無脳症などがあります。そのため、妊娠初期に限らず妊娠を計画している人、もしくは妊娠の可能性がある人は1日に400μg以上の葉酸の摂取が推奨されています。
しかし葉酸の摂取量は、20~30代では、それよりも年齢の高いグループに比べると低く、非妊娠期の推奨量すら達成できていません。またカルシウムは、妊娠中の胎児発育や産後の母乳分泌により、母体から多くの量が失われていきますが、そもそも日本人女性のカルシウム摂取量は平均的に少なく、十分に摂取できていない状況が長年続いています。
健康な身体づくりには食事だけではなく、運動も重要です。運動習慣(週2日以上、1回30分以上、1年以上継続)がある女性の割合は、65歳以上で40%近いのに対し、20代で11.6%、30代で14.3%と、他の年代よりも少ないという結果でした。
以上のように、多くの若年女性では推奨されているエネルギー量や栄養素の量を満たしていないという現状があります。しかしながら痩せている若年女性の74.6%が「食習慣の改善の意思がない」と回答しています(「自然に健康になれる持続可能な食環境づくりの推進に向けた検討会報告書」2021年)。また興味深いことに、若年女性の食生活に影響を与えている情報源は体格別に見ても家族の影響が大きく、痩せ体型では家族の影響が最も多く、次にテレビ、ウェブサイトとなっています。
このため、現在の若年女性の痩せ体型の背景には、家族やメディアの影響があると推測されます。特に家族という観点では、痩せ体型が増えてきた1970年代以降に生まれた子が現在の若年女性の母親の年代になっており、痩せ体型になるような食生活が受け継がれているのかもしれません。
痩せていてもエネルギーや栄養素の摂取量が十分で活動量が多ければ問題ありませんが、低エネルギー、低栄養により痩せている人には意識を変化させていくような働きかけが必要です。痩せていたほうが見た目が良いというような風潮もあり、テレビやウェブなどのメディアを通し、若年女性に向けて、妊娠前からの健康な身体づくりの重要性について積極的に啓発していく必要があるでしょう。
さらに妊娠中と授乳期には、お母さんと赤ちゃんの健やかな成長のために妊娠前よりも多くのエネルギーと栄養摂取が必要となります。しかし、「国民健康・栄養調査」(2015~2017年)において妊婦の栄養素等摂取量の平均値は、ビタミンA、ビタミンD、ビタミンB1、ビタミンB2、ビタミンB6、葉酸、ビタミンC、カルシウム、マグネシウム、鉄、亜鉛など多くの栄養素で「日本人の食事摂取基準」(2015年版)の推奨量または目安量を下回っていました。そのうち半分以上の栄養素は、妊娠時の付加量を除く、平常時の推奨量や目安量にすら達していませんでした。授乳婦を対象とした調査でも、エネルギーやたんぱく質をはじめ、多くのビタミンやミネラルの平均摂取量が少ない状況にあることがわかっています(2017年「国民健康・栄養調査」)。妊娠後に急激に食生活を変えることは難しく、こうした現状からも妊娠前からの適切な栄養摂取が望まれます。
体重ではない栄養バランス
「妊娠前からはじめる妊産婦のための食生活指針」では、食生活における10のポイント(表2)を示し、気をつけたいことについて具体的に解説をしています。しかし妊娠期の食生活の改善には、本人の努力だけではく、医療機関や行政機関などによる個人に応じた、適切な時期での介入も重要です。私たちの研究では、406人の健康な妊婦を対象に体重増加の保健指導を実施するとともに、妊娠28週前後で体重増加量が基準を上回る、あるいは下回る場合に栄養士から栄養指導を行い、⾷⽣活指導介⼊の効果を検証しました。結果、個人別の食事アドバイスを提供した介入群は、非介入群に比べ妊娠28週時点の体重増加過剰や不足が低下し、出産時でも体重増加過剰や不足の割合が低下していました。
| ① | 妊娠前から、バランスの良い食事をしっかり摂りましょう |
|---|---|
| ② | 「主食」を中心に、エネルギーをしっかりと |
| ③ | 不足しがちなビタミン・ミネラルを、「副菜」でたっぷりと |
| ④ | 「主菜」を組み合わせてたんぱく質を十分に |
| ⑤ | 乳製品、緑黄色野菜、豆類、小魚などでカルシウムを十分に |
| ⑥ | 妊娠中の体重増加は、お母さんと赤ちゃんにとって望ましい量に |
| ⑦ | 母乳育児も、バランスの良い食生活のなかで |
| ⑧ | 無理なく身体を動かしましょう |
| ⑨ | たばことお酒の害から赤ちゃんを守りましょう |
| ⑩ | お母さんと赤ちゃんの身体と心のゆとりは、周囲のあたたかいサポートから |
表2 お母さんと赤ちゃんの健やかな毎日のための10のポイント国立健康・栄養研究所のウェブサイトに「妊娠前からはじめる妊産婦のための食生活指針」が公開されている(https://www.nibiohn.go.jp/eiken/ninsanpu/)。厚生労働省のウェブサイトでも「妊娠前からはじめる妊産婦のための食生活指針」のリーフレットが公開されている。
加えて、妊娠期・授乳期は、身体的にも精神的にも不安定になりがちなため、家族はもちろん周囲の人々のあたたかいサポートも重要です。そして何よりも妊娠を計画している人や妊産婦本人にとって大切なのは、「こうせねばならない」と思いつめることなく、自分らしく楽しみながら、健康的な身体づくりに取り組むことです。
例えば、ビタミン・ミネラルは野菜などから摂るのが理想的ですが、不足している場合は医師に相談してサプリメントを活用してもよいと思います。特に葉酸は水溶性ビタミンのため食事からの摂取量には限界があり、サプリメントを上手に活用するとよいでしょう。また食事の準備が負担になる場合はミールキットや宅配サービスなどを活用するのも一法です。不安や心配事があれば自分だけでためこまず、家族や周囲の人々、医療機関、地域の母子健康センターやサークルなどで相談するなど、サポートを受けることも大切です。
妊産婦の健康は日本の将来に関わる問題だと捉え、個人だけではなく、社会全体で取り組んでほしいと思います。