加齢により関節軟骨が摩耗して痛みが発生する変形性膝関節症は、悪化すると歩行に支障をきたすなど日常生活に影響が出てくる。従来の治療は、痛みに対しての対症療法や残された膝関節の機能を最大限に活用するための手術、人工関節に置き換える手術などが中心となっていた。だが、最新の治療方法では滑膜由来の間葉系幹細胞に着目して関節軟骨や半月板を修復する再生医療が注目されている。
特集 ここまできた再生医療「滑膜幹細胞移植」による変形性膝関節症の治療法
文/渡辺由子
膝関節は、大腿骨、脛骨、膝蓋骨で構成される大きな関節だ。大腿骨と脛骨が接しないように、それぞれの骨端部は滑らかで弾力性のある関節軟骨に覆われ、隙間にはクッションの役割を果たす線維軟骨の半月板がある(図1)。膝関節全体は関節包に包まれ、その内側は滑膜で覆われ、栄養分を含み潤滑油の役割もある関節液で満たされている。スムーズな曲げ伸ばしや、ジャンプによる衝撃を吸収できるのも、これら精緻な仕組みがあってのことだ。
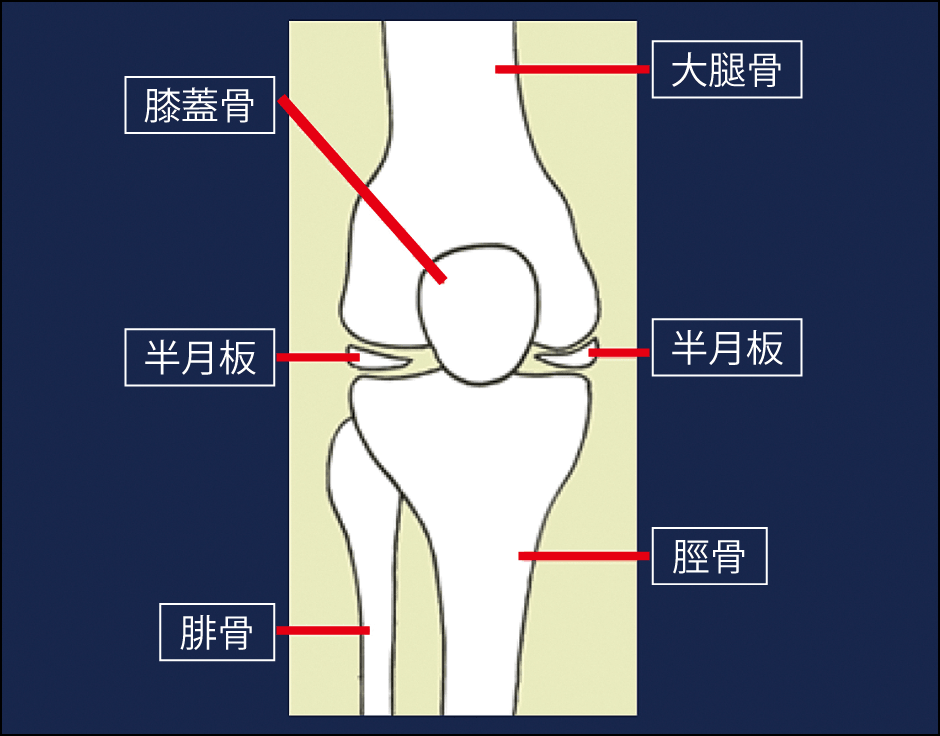
図1 膝関節の構造大腿骨、脛骨、腓骨の大きな骨から成り立つ膝関節。脛骨の上に大腿骨がのり、その隙間にある半月板がクッションの役割を果たす。
変形性膝関節症は、主に加齢により関節軟骨が摩耗し、痛みの発生を特徴とする疾患だ。悪化すると歩行に支障をきたすなど、QOL(生活の質)低下の原因になる。東京医科歯科大学再生医療研究センター センター長の関矢一郎教授によると、3000人を対象にした日本の疫学調査から、X線検査で大腿骨と脛骨の間の隙間が狭くなっている人を変形性膝関節症と定義し、その患者数を推測すると2500万人にのぼり、痛みを伴う有症状者数は約3分の1にあたる約850万人と推定されるという(図2)。
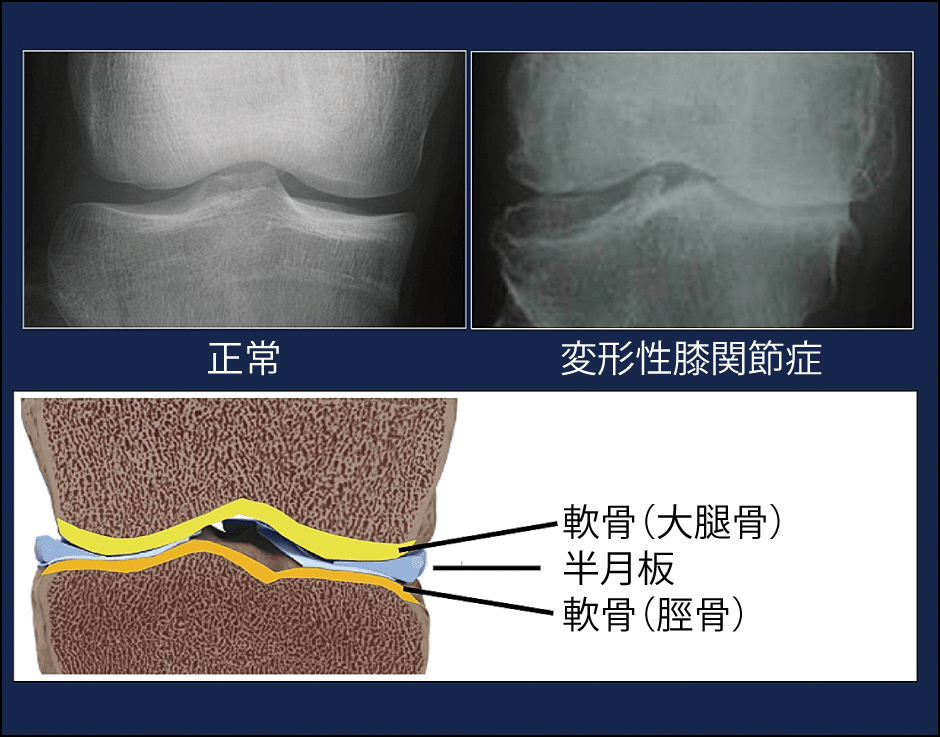
図2 変形性膝関節症を表す検査画像変形性膝関節症は、X線検査では大腿骨と脛骨の隙間部分が狭いと分かるが、軟骨や半月板を含む3層構造の状態までは、判別が難しい。
関矢教授らの研究グループは、外傷性の関節軟骨欠損や、変形性膝関節症の発症に大きく関係する半月板損傷に対して、「滑膜由来の間葉系幹細胞」(以下、滑膜幹細胞)に着目し、関節軟骨や半月板を修復する再生医療の開発を進めている。
iPS細胞より滑膜幹細胞を使用するメリット
「なぜ滑膜なのかというと、膝の靭帯の手術で、膝周りの組織(骨髄液、滑膜、骨膜、脂肪、筋肉)が廃棄されるので、それぞれ酵素で処理し、体外で培養して、まずは軟骨に分化させてみました。すると、滑膜幹細胞が最も大きな軟骨を形成したため、軟骨を構成するマトリックス(基質)を豊富に産生する特徴があることが分かったのです。滑膜は採取してもすぐに再生されるため、膝関節の機能への影響はありません」
再生医療の代名詞ともいえる「iPS細胞(人工多能性幹細胞)」は、ほぼすべての組織に分化する能力があるが、腫瘍化のリスクもある。当初は、患者自身の細胞を使えることが特徴だったが、費用と時間がかかることから、現在では他人の細胞で安全性の高いものを使用している。そのため、免疫拒絶のリスクも考えなければならない。
滑膜幹細胞を使用するメリットは、1回の培養で移植に十分な細胞数を増殖させることが可能であること、他の間葉系幹細胞を含めてこれまでの研究での数多くの移植でも腫瘍化した例はないこと、患者自身の細胞を使えること、培養など移植までの準備期間が2週間程度でよいことなどが挙げられるそうだ。
「臨床研究では、患者の滑膜を関節鏡で約0.5g採取し、酵素で処理して、患者自身の血清で14日間培養します。約1割の細胞がディッシュ(培養用平皿)に接着して細胞集団(コロニー)を形成しながら増殖していきます。その後、まとめて回収して、そのまま関節軟骨の欠損部や半月板に注射器を使用して移植するという方法で実施します。2008年に外傷性軟骨欠損に対して行った臨床研究では、関節鏡で確認しながら、患者自身の滑膜幹細胞を含んだ浮遊液を、注射器で軟骨欠損部分にのせていきました。この細胞は重いのですぐに沈み、軟骨に接着します。11カ月後、関節鏡で患部を観察すると、軟骨がきれいに再生されていました」
関矢教授らは、滑膜幹細胞移植の臨床研究をスタートするに当たり、AIでMRIの3次元画像を作成するシステムを同時に開発している。軟骨の厚さをカラー表示して、臨床研究の評価に役立てている。この外傷性軟骨欠損に対する滑膜幹細胞移植では、1年後に撮影したMRIの3次元画像でも、軟骨がしっかりと再生されていることを確認できた。
変形性膝関節症では半月板に着目している
私たちが考える変形性膝関節症は、大腿骨と脛骨の隙間が狭くなり、軟骨がすり減ることで炎症が発生し痛みを感じることから、「変形性膝関節症は軟骨の摩耗によるもの」というイメージが強い。だが関矢教授は、「膝を専門とする医師は、最近では半月板に着目している」と話す。
半月板は内側と外側に1つずつあり、主な機能は、「衝撃吸収」「関節軟骨への栄養供給」「潤滑」「安定性」「過伸展・過屈曲防止」「固有知覚(例として、膝の伸展・屈曲のおおよその角度を自覚する働き)」だ。半月板はスポーツや日常生活で膝に強い衝撃が加わったり、繰り返しの負担や加齢が原因で、半月板断裂などの損傷を招く。
「半月板は血流の乏しいところが多く、縫合してもうまく接着しないことがあります。温存できる縫合術が適応になるのは、血行が豊富な外側3分の1の円周に沿った断裂だけと極めて限定的で、それ以外は切除が選択されます。しかも縫合術ができたとしても再手術のリスクが高く、術後4~10年後で約30%が再手術になるとされています。一方のクッションの役目を果たす半月板を切除してしまうことは大きな問題で、関節軟骨の摩耗がどんどん進行し、切除9年後に人工膝関節置換術を行うケースが3倍にのぼるというデータがあります。世界的にも、できるだけ半月板を残すほうがよいという流れになっています。ところが日本では、厚生労働省に報告された半月板単独手術件数(2017年度)は年間約3万5000件で、そのうち約80%が切除でした」
世界初の「自家培養滑膜幹細胞移植」
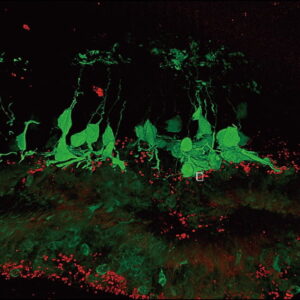
そこで関矢教授らは、低侵襲手術で半月板を温存できる縫合術と、滑膜幹細胞移植を組み合わせた画期的な新規治療法の開発を目指したのである。動物実験を繰り返して、滑膜幹細胞を移植した半月板の表面を確認した。半月板の表面にはコラーゲン線維がたくさんある。滑膜幹細胞はマイクロスパイクといわれる突起をたくさん出している。細胞浮遊液を静置した直後から、滑膜幹細胞が半月板のコラーゲン線維に絡みつき、細胞が接着することが分かったのである(図3)。
図3 滑膜幹細胞と半月板の接着画像マイクロスパイクを持つ滑膜幹細胞が、半月板のコラーゲン線維に絡みつく様子がよく分かる。半月板縫合術時に滑膜を採取。患者の血清で滑膜幹細胞を増殖させ、浮遊液を縫合部に静置。滑膜幹細胞移植の安全性や症状の改善を確認。膝関節の再生医療の大きな一歩となった。
(Laboratory Investigation, 2020 より改変)
そして2013年に、世界で初めてとなる「半月板損傷を対象とした、自家培養滑膜幹細胞移植」の臨床研究を実施した。2015年までに、半月板切除術の対象になる半月板損傷の5人の患者に臨床試験を行った(図4)。まずは半月板縫合術をし、患者自身の血清で増殖させた滑膜幹細胞の浮遊液を半月板の縫合部にのせ、10分間静置して手術終了である。
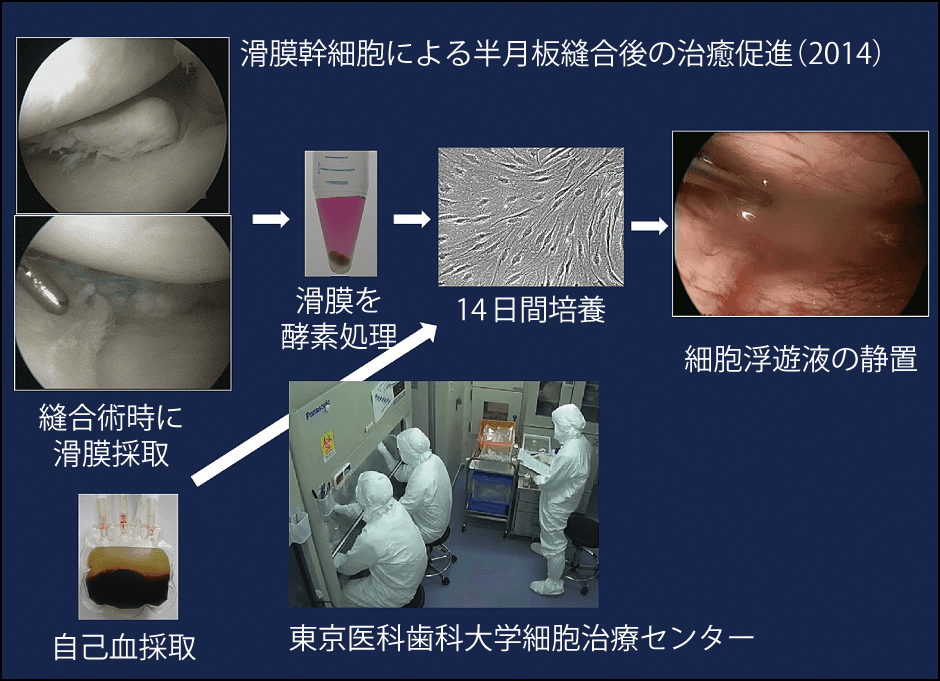
図4 半月板縫合後の滑膜幹細胞移植半月板縫合術時に滑膜を採取。患者の血清で滑膜幹細胞を増殖させ、浮遊液を縫合部に静置。滑膜幹細胞移植の安全性や症状の改善を確認。膝関節の再生医療の大きな一歩となった。
「55歳の男性は、階段昇降では膝がガクガクして怖いと訴えていましたが、施術1年後に関節鏡で確認すると、半月板は縫合した状態が保たれており、スポーツも楽しめるようになったそうです。この臨床研究では、リスホルムスコアという膝の痛みや機能を判定する評価法で確認すると、治療前よりも治療1年後には明らかに点数が改善しています。現在、治療から7年経過しますが、皆さん好調です。この臨床研究で滑膜幹細胞移植の安全性と症状の改善が確認されました」
関矢教授らは次の段階に進み、2017年に半月板損傷患者を対象とした自家培養滑膜幹細胞移植の医師主導治験を実施した。半月板損傷に対する幹細胞移植の治験としては、日本初である。
「縫合術の適応とならない半月板断裂は、しっかり縫合するのが難しいことが多いです。そこで、半月板の形を整える形成的修復術を行い、そこに滑膜幹細胞を移植して、半月板の治癒を促進させて症状の改善を目指しました。10人の治験者は、症状が悪化する以前はゴルフやジョギング、バスケットボールなどを趣味にしていた方や、立ち仕事で膝を酷使していた看護師でした。その方たちが半月板損傷のために、趣味や仕事を断念せざるを得ない状況だったのですが、この治験により、症状が改善されることを確認しました。次なる段階は、保険収載を目的にした企業治験を行い、より多くの患者がこの治療法を受けられるようにしたいと考えています」
関矢教授らは、変形性膝関節症に向けた再生医療の研究も続けている。ラットでの実験では、膝前十字靭帯を切除すると膝が不安定になり、変形性膝関節症を発症した。4週、8週、12週と経過するに伴い軟骨が薄くなっていたという。
「そのラットの関節内に、ヒト滑膜幹細胞を注射すると、軟骨の摩耗が遅くなるのです。これは、滑膜幹細胞を関節内に注射すると、関節軟骨や半月板には分布せず、滑膜に生着していることが分かり、投与前と変わらずに滑膜幹細胞の特徴を維持しています。また関節内の遺伝子発現変化を調べると、滑膜生着後に1060種類の遺伝子の発現が上昇し、この中に軟骨保護や抗炎症効果に関するものを多数確認しました。このような多数の研究成果で、軟骨の摩耗を抑える作用機序を明らかにして、変形性膝関節症の進行を抑えることができる効果を示しました」
2018年に「変形性膝関節症に対する滑膜幹細胞の関節内注射」の臨床研究を開始している。対象となるのは、臨床研究開始の30週前から1週前にかけて、短期間で軟骨が大きく減ってしまった患者だ。対象患者の滑膜を採取して、滑膜幹細胞を用意し、15週間の間隔で2回注射した。なお、短期間に軟骨が減る原因は未解明な部分が多いが、一つは半月板の逸脱(ずれ)が考えられるという。
「関節内注射をすると、30週後には軟骨が増えていました。MRI3次元画像で、軟骨のある面積の割合は、注射する30週前、1週前、30週後で比較すると、8人の方が注射の1週前までは軟骨が減少していましたが、そのうち7人の方では注射すると減少が抑えられる、あるいは増えることが確認できたのです。さらに痛みについても、改善されていました」(図5)
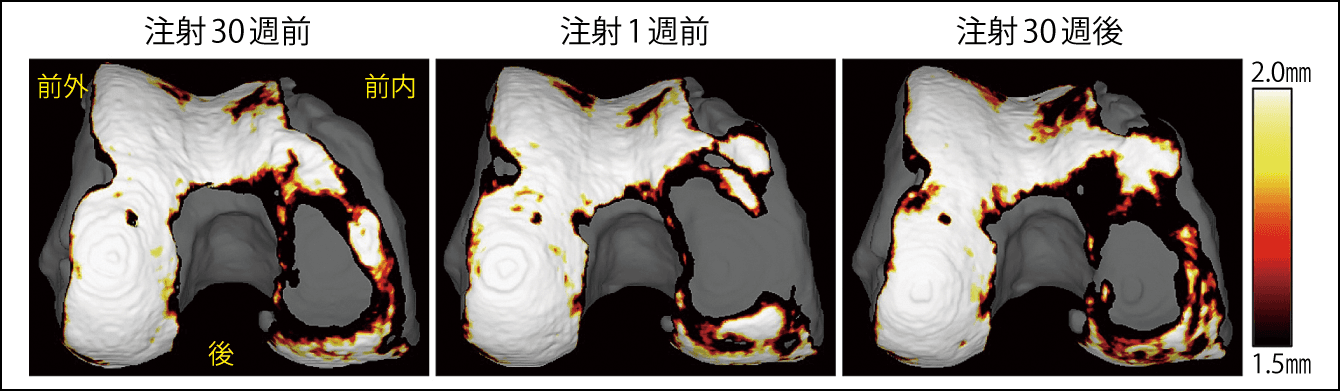
図5 自家滑膜幹細胞の関節内注射による臨床研究変形性膝関節症に対する臨床研究で示された、関矢教授らが開発したMRI3次元画像による大腿軟骨の厚さマッピング。注射30週前から注射1週前まで軟骨摩耗が進行したが、注射30週後には軟骨が厚くなった。
変形性膝関節症に対する滑膜幹細胞移植は、外傷性軟骨欠損、半月板損傷、変形性膝関節症に対して成果を上げている。関矢教授らが進める自家滑膜幹細胞の培養は、シンプルな方法で短期間に行えるが、全国どこの医療施設でも治療が可能な環境整備にはコスト面を含め、課題は多い。
変形性膝関節症を発症させないことが重要
「まずは半月板に対する再生医療を、民間企業の協力を得ながら、3年後に保険収載することを目指しています。そして、全国の病院で実施できるようにしたいと考えています。変形性膝関節症に対する再生医療の開発は着実に進んでいますが、変形性膝関節症を発症させないことが重要で、膝を健やかに保つことが重要です。膝関節というのは、骨のかみ合わせが浅い関節で、安定性は膝周りの筋力に委ねられています。筋力があれば、膝は安定するのですが、加齢により筋力が低下したり、筋肉が硬くなると、膝が不安定になり変形性膝関節症に進行するリスクが上がります。膝が悪いと自覚されている方には、ぜひとも膝に体重の負担が強くかからないような体操を継続することをお勧めします。そして、ここまでお伝えしてきたように、変形性膝関節症には半月板が大きく関与しているため、半月板を大事にすることが重要です。半月板に大きな負荷のかかるフルスクワット、レッグプレス、膝関節にねじりが加わるピボット動作は、なるべく避けましょう。半月板の働きをよく知り、安易に半月板の切除術を受けないことも重要です」