網膜剝離は文字通り網膜が剝がれてしまう病気だ。飛蚊症や光視症、視野の異常という症状が現れ、視野や視力が徐々に低下していくが、痛みはない。そのため気づかず重症化してしまい、場合によっては失明することもある。ボクシングや柔道といったいわゆるコンタクトスポーツなどでの打撲が原因として知られているが、近視や加齢も、発症リスクを高める要因となる。検査や治療法は進化してきており、早く見つけてきちんと治療をすれば、失明するリスクは極めて低いという。
特集 身近に潜む失明リスク 「症状」が急激に変化したら「網膜剝離」を疑い専門医へ!
構成/渡辺由子 イラストレーション/青木宣人
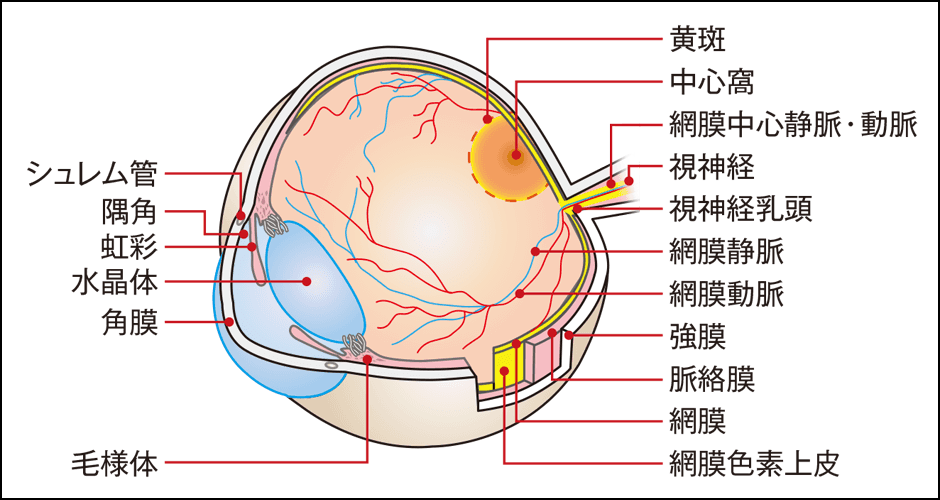
眼球の最も内側は、「網膜」と呼ばれる膜で覆われています。視細胞がびっしりと並び、カメラのフィルムのように映像を映し出し、その視覚情報を電気信号に変換しています。集約された電気信号は、視神経から脳へと伝わり、私たちはものを見ることができるのです(図1)。
 (日本眼科学会HPを参考に作図)
(日本眼科学会HPを参考に作図)
図1 眼の構造網膜はカメラのフィルムのように映像を映し出し、その映像の情報を網膜上にある視細胞が電気信号に変換して、視神経から脳へ伝えている。何らかの原因で網膜に孔や裂け目ができると、視力障害につながる。
近視や加齢も発症リスクを高める要因
網膜の外側を脈絡膜が覆い、この脈絡膜から酸素や栄養が補給されています。しかし、何らかの原因で網膜に孔が開いたり、裂けてしまったりする「網膜裂孔」が起こり、網膜が剥がれてしまう「網膜剝離」になると、酸素や栄養が途絶えて、視覚情報が脳に伝わらなくなり、視野や視力が次第に低下していきます。網膜剝離は、発見や治療開始が遅れたり、重症化したりした例では失明することもある眼病です。
網膜剝離は発症の原因によって、3つのタイプに分けることができます。網膜にできた孔や裂け目から周囲に広がるように剥がれる「裂孔原性網膜剝離」、眼内の腫瘍や糖尿病網膜症が原因で網膜が牽引されて起こる「牽引性網膜剝離」、網膜下に浸出液が貯留して網膜が浮き上がる「滲出性網膜剝離」です。本稿では、網膜剝離の大部分を占めている、裂孔原性網膜剝離について解説します。
裂孔原性網膜剝離の原因に、ケンカでの殴打、ボクシング、サッカー、柔道などのコンタクトスポーツでの打撲がよく知られています。これは殴打や打撲の衝撃で眼球が強く変形して、網膜に孔が開いたり裂け目ができたりする「外傷性網膜裂孔」で、実は裂孔原性網膜剝離の原因の一つに過ぎません。
身近にある近視や加齢も、発症リスクを高める要因です。近視については、日本を含め世界中で増えています。加齢についても高齢化社会の影響は非常に大きく、裂孔原性網膜剝離の患者増加の一因です。京都大学医学部で調査した1973年の年齢分布は、10~29歳の若者と、50~69歳の中高齢者の2つの山がありました。しかし、私たち研究グループが実施した2020年のデータでは、少子高齢化とともに、若者層の山はなくなり、もはや中高齢者の眼病になっています(図2)。
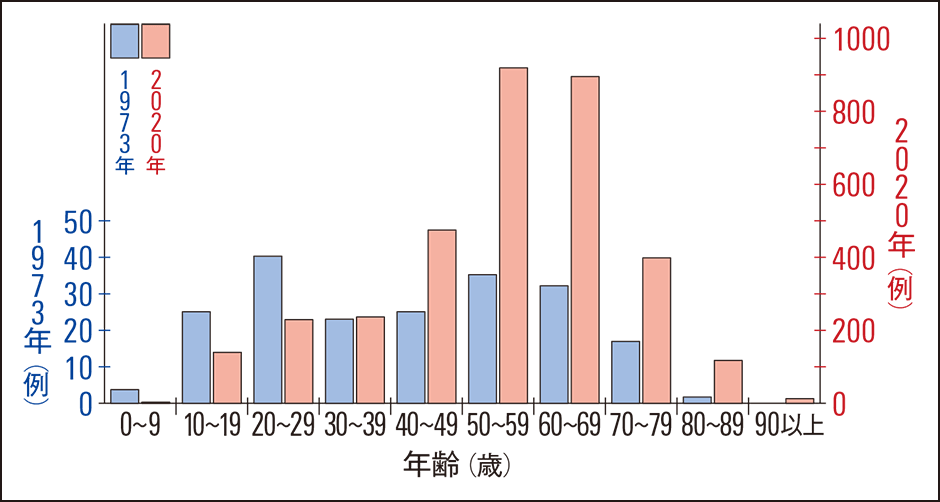
図2 網膜剝離の年齢分布比較1973年の京都における患者の年齢分布では、若い世代と中高齢者の2つの山があった。坂本教授らの研究から、少子高齢化が進展している現代では、若者層の山がなくなり、中高齢者の眼病であると示された。
近視や加齢以外の要因として、アトピー性皮膚炎があります。この皮膚疾患は強いかゆみが特徴で、顔に湿疹があると、目が覚めているときはかきむしる程度で我慢できますが、寝ているときは強いかゆみのために眼の周囲をたたきだすことがあり、特に小児でその傾向があります。殴られているのと同様で、眼球の変形と網膜を傷める外傷になってしまいます。
専門病院を受診すれば90%以上治る
裂孔原性網膜剝離は、ただちに治療を開始できれば、その多くは治癒するようになりました。昔は失明することが多く、初回治癒率は1970年代のデータで、大都市圏の大学病院や眼科専門病院を受診した場合でも7割程度で、半数は失明してしまうこともある眼病でした。
しかし、検査や治療の手技の向上、手術器具の進化によって、年々状況は改善し、現在では大学病院や眼科専門病院を受診できれば、95%くらいは治癒できるようになっています。ただし、早期に発見し、早期に治療できることが前提で、放置したり、重症化したりした例では、失明のリスクが高まることは以前と変わりません。
裂孔原性網膜剝離が発症するメカニズムは、若者に多く起きるタイプと、中高齢者に多いタイプでは異なります。前者は、近視の若者に多く、近視では眼球が奥へ伸びるにつれて網膜が薄くなっていきます。ところが網膜に萎縮した「網膜硝子体変性」があると、伸びきれずに円い孔が開いてしまう「網膜円孔」が生じることがあります(図3)。
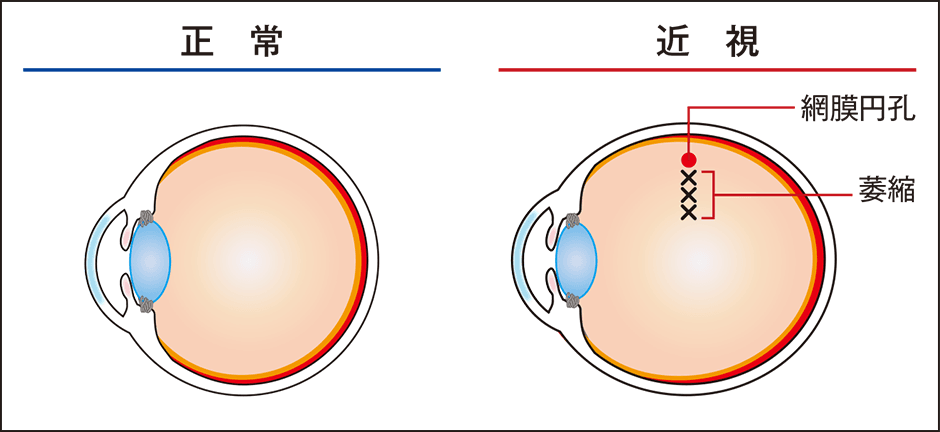
図3 網膜円孔眼球は近視が進むと奥に伸び、網膜も引き伸ばされて薄くなり、弱くなった網膜の萎縮した部分に円く孔が開くことがある。円孔を放置すると、網膜剝離が起こる危険性が高くなり、早期治療が必要だ。
一方の後者は、眼球の後ろ側の大部分は透明なゼリー状の硝子体で充満されていて、網膜と硝子体は眼球の中で接しています。しかし加齢に伴い、ゼリー状だった硝子体の性質が変化し、水っぽい状態になると分離し、水分が後方に回って硝子体が収縮して、網膜から離れていく「後部硝子体剝離」が起こります。
硝子体の変化は、生まれ落ちたときからゆっくりと起こりますが、網膜剝離に関係ある周辺部の後部硝子体剝離は50歳を過ぎて明らかになることが多いです。近視の人は早めに、遠視の人は遅めに起こる傾向があります。このときに、網膜と硝子体が癒着した箇所があると、網膜が硝子体に引っ張られて裂けてしまう「網膜裂孔」となり、網膜の裏に硝子体の水分が入り込んで、網膜の剝離が進んでしまうことがあります(図4)。

図4 中高齢者に多い網膜剝離のタイプ加齢に伴い、硝子体はゼリー状から水っぽい性質へと変化。その水分が分離して硝子体を前方へ押して、網膜から硝子体が離れる「後部硝子体剝離」が起こる。網膜と硝子体が癒着した部分があると、裂け目ができて、網膜の剝離が進んでいく。
裂孔原性網膜剝離の症状ですが、網膜には痛覚がないので、痛みを感じることはまったくありません。眼球の中で網膜の剝離が起こることで、「飛蚊症」「光視症」「視野の異常」といった症状が現れます。
飛蚊症は、半透明の濁りの浮遊物が眼球の動きとともに移動するために、眼の前を蚊などの虫が飛んでいるように見える現象です。濁りに見える物は、後部硝子体剝離で網膜から剥がれた硝子体の影や、出血の成分などが散って見えているからです。年を重ねると飛蚊症を感じている方が多いと思いますが、その多くは後部硝子体剝離による「生理的飛蚊症」であり、網膜剝離が原因ではありません。
裂孔原性網膜剝離の場合は、蚊のように見えるものの数が多く、より大型で視界(視野)を覆ってしまうくらいといわれ、それが急激に変化することが特徴です。例えば、昨日は10匹くらい見えていた蚊が、朝には50匹になり、夕方には100匹になった、といったように急速に増えるのは、剝離が進んでいるためと考えられます。数や形が変化しない飛蚊症であれば、慌てることはありませんが、急に数が増えたり、形が大きくなって視野を遮り見えにくくなったりするときは、要注意です。
中高齢者は症状が急速に進行することがある
光視症とは、光の届かない暗い所でも、ピカッと閃光のような光やチカチカと点滅する光を感じる症状です。網膜は、刺激を光として感じるようになっているので、網膜が剥がれる刺激から光視症が起こります。裂孔原性網膜剝離が進むと、視野が暗くなったり、視野が狭くなったりする視野の異常が起こり、視力が急激に低下して、見えにくさを強く感じるようになります。
網膜が剝離する前兆を捉えることは難しく、中高齢者では症状が急速に進行することがあるため、飛蚊症、光視症、視野の異常といった症状を感じたら、大至急、眼科専門医の受診をお勧めします。
剝離した網膜が自然に治癒することはなく、アメリカで手術法がなかった150年前に、1000人の患者のうち自然治癒はわずか1例、0.1%しかなかったと記録されています。治療をせずに放置すると、剝離が徐々に広がっていき、栄養や酸素が得られない網膜は、ものを見る力を失い、最終的には失明してしまいます。
一般的な健康診断の眼科検査で、進行する網膜剝離を捉えることは難しいと考えています。眼底写真は眼底の狭い範囲を映し出しており、その範囲内の網膜剝離なら把握できますが、範囲外で起きていればわかりません。「飛蚊症がひどくなった」「視野が欠けているようだ」といった症状を健康診断時に医師に伝えれば、専門医の受診を勧められると思いますので、速やかに受診してください。
裂孔原性網膜剝離の治療は、孔や裂け目をふさぎ、剝離した網膜を元に戻して(復位)、眼球の壁に接着させる、網膜裂孔の閉鎖(裂孔閉鎖)が標準治療になります。孔や裂け目が小さく、剝離が進んでいない早期であれば、レーザー光線を照射して焼き付ける「網膜光凝固術」や、網膜裂孔の周囲の網膜を眼球の壁ごと凍結して接着させる「網膜冷凍凝固術」があります。網膜光凝固術では、4割程度で剝離は収まりますが、進行してしまうことが多いようです。
網膜剝離が進行している場合の第1選択肢は手術で、「強膜バックリング手術(網膜復位術または強膜内陥術)」(図5)と「硝子体手術」(図6)の2種類の方法があります。強膜バックリング手術は、強膜の外側にバックルと呼ばれるシリコーン製スポンジを縫い付けることで、網膜裂孔のある部分を外側から眼球方向に押し付けます。網膜を牽引する硝子体の力を減らし、網膜を元に戻す手術です。歴史があり、感染症などの合併症が起きにくく、先に述べた、若者に多い網膜剝離では原則としてこの術式が選択されます。
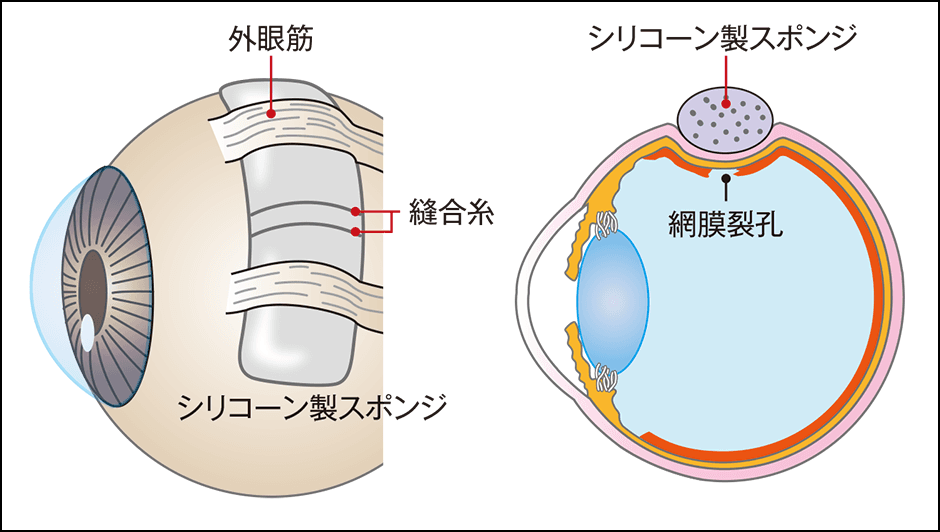
図5 強膜バックリング手術網膜裂孔の部分に強膜の外側からシリコーン製スポンジを縫い付けて、眼球の中心の方向へ押し込む。適切に行えば、初回の網膜復位率は高く、再剝離の確率も低く、古くから行われている治療法だ。
 (日本眼科学会HPを参考に作図)
(日本眼科学会HPを参考に作図)
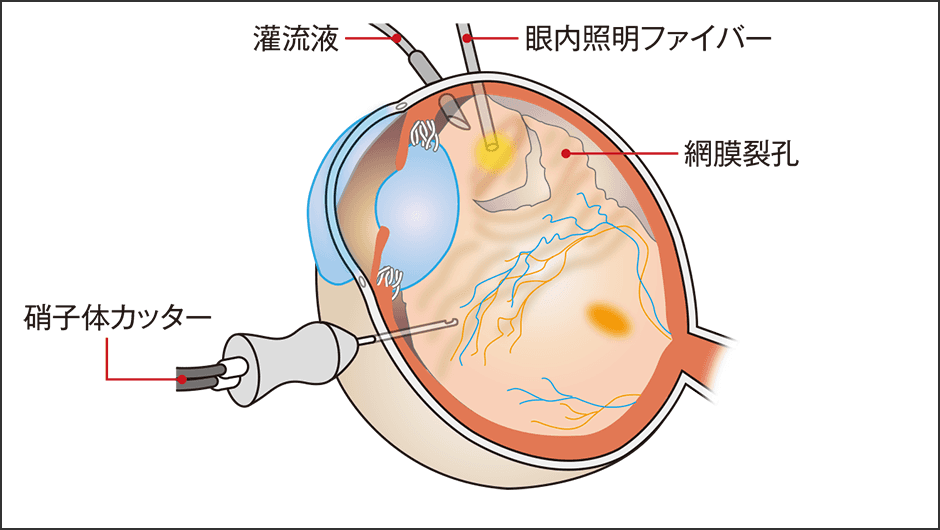
図6 硝子体手術手術器具の進化、手技の向上により、近年では裂孔原性網膜剝離の手術の93%が硝子体手術とする研究データもある。しかし、再剝離や緑内障発症のリスクがあり、一層の技術革新、研究が期待される。
硝子体手術は、白眼に3、4カ所孔を開けて、眼内に1㎜に満たない針のように細い器具を差し込んで行う手術です。硝子体を切り取って吸引して取り除き、網膜の裏側にたまった水分も取り除きます。手術中は、灌流液を眼内に流して、眼球の形を保っています。
さらに、人体に害のないガスや空気、シリコーンオイルを眼球に注入して、網膜を元に戻し、孔や裂け目をレーザーでふさいで手術を終了します。注入したガスや空気は次第に吸収され、その代わりに眼内は毛様体から産生される「房水」という水分で満たされていきます。シリコーンオイルは周囲に吸収されることはなく、期間をおいて再手術でシリコーンオイルを抜きます。
手術後は、網膜を元に戻し固定するために、10日間~2週間くらいうつぶせの体勢で療養していました。近年、その必要がないことがわかってきて、当院では1日間くらいで終了でき、術後管理が楽になりました。
硝子体手術は、以前は重症例にしか行われない難しい手術で、手術器具は現在より大型で、合併症も多く起こっていました。近年、眼内に挿入して内部の状態や器具の操作を観察する「広角観察システム」や、眼内を明るく照らして手術部位を鮮明に確認できるようにした「広角照明」などの器具の開発や、小型化が実現しています。
検査や治療法は常に進化している
また、私たち研究グループが2000年に、硝子体手術時にトリアムシノロンアセトニドと呼ばれるステロイドの粉末を使用することで、透明のゼリー状の硝子体の可視化に成功しました。手術では硝子体の確実な切除が必要ですが、トリアムシノロンアセトニドの使用以前は、硝子体が残存し、再剝離のリスクがありました。トリアムシノロンアセトニドは、自然に消失するため、見え方には影響はありません。このような技術革新により、硝子体手術は強膜バックリング手術よりも簡単になり、明らかに合併症が減り、硝子体手術の成績の飛躍的な向上につながったと考えています。また、裂孔原性網膜剝離の軽い症状や発症初期であれば、合併症を考慮しても、十分に治ることがわかってきたことから、硝子体手術の件数が年々増えています。
しかし、硝子体手術と強膜バックリング手術の選択について、さまざまな議論が起きています。日本網膜硝子体学会の調査結果は、裂孔原性網膜剝離で行われる手術のうち93%が硝子体手術で、若者の症例にも施術されていることを示しています。別の調査によると、硝子体手術を専門的に行っている医療施設で、手術が成功し網膜が元に戻っている症例の割合は91~93%で、1割近くは再剝離が起こっていることがわかりました。
術後の見え方については、短期間では硝子体手術のほうがよく見えるのですが、術後10年くらい経過すると緑内障を発症する人が増えていくことがわかっています。おそらく、角膜や水晶体へ酸素や栄養を与え、老廃物の排出を担う房水の流水路である隅角が傷み、眼圧を上昇させる緑内障を発症するとみています。また、光が眼球を通して入ると活性酸素が大量に発生し、眼球を傷める原因になります。硝子体や水晶体があると活性酸素を不活化できますが、硝子体手術での硝子体除去、同時に行われることがある白内障手術での水晶体の眼内レンズ交換を行うと、慢性的に隅角を傷め、緑内障の発症につながっているのではないかとも考えています。
日本では、高齢者の人口が増えるに従い、網膜剝離の患者も増えています。検査や治療法の進化が著しい現在、早く見つけてきちんと治療をすることは、網膜剝離の予防であり、失明する可能性を限りなく低くできると考えています。