天然痘やポリオなど、命に関わる恐ろしい病気から人々を救ってきたワクチンは、人類が感染症に打ち勝つためにつくった武器であり、社会全体の免疫を強固なものにする、最も強力な医療の一つと言っていい。そして、その可能性は感染症にとどまらない。現在、がん細胞を排除するがんワクチン、血圧を下げるワクチンなど、生活習慣病を対象とした開発研究が行われているという。
特集 ワクチンの軌跡〈巻頭インタビュー〉
対感染症の強力な武器 —— ワクチンは人類を救う
構成/飯塚りえ
ワクチンが歴史上に登場したのは今から200年以上前、感染力が非常に強く致死率が20~30%の疫病として恐れられた天然痘から人々を守るために使われたのが始まりです。天然痘ウイルスは飛沫や接触でヒトからヒトへと感染を広め、世界中で多数の死亡者が出ました。当時は原因がウイルスだということや免疫の機能についても分かっていなかったものの、経験的に「天然痘に一度かかると二度とかからない」ことが知られていました。
牛痘に感染したら天然痘にはかからない
英国の医師エドワード・ジェンナーは、牛の世話をする人々の間で「牛痘(牛の天然痘)の感染歴がある人は天然痘にはかからない」という話を聞き、類いまれな洞察力をもって、これが天然痘の予防に役立つのではないかと、研究に取り組んだのです。
ヒトが牛痘に感染すると皮膚に水疱などができます。ジェンナーは、この水疱から体液を取り出し、使用人の息子、ジェームズ・フィップスをはじめ、何人かにこれを注射しました。種痘法と呼ばれるこの方法を繰り返し行った後、いよいよジェームズらに天然痘を接種したところ、彼らは天然痘に感染しなかったのです。これがワクチンの起源であり、現代の生ワクチンに相当します。
その後、科学的な研究と改良が進み天然痘の生ワクチンは世界中で接種され、1980年には世界保健機関(WHO)が天然痘の世界根絶宣言を行いました。そこに至るまでには、徹底した調査と予防接種作戦がありました。WHOの職員がアフリカなどへ赴き、天然痘患者の写真を見せながら、こんな病気にかかった子を見たことはないかと聞いて回り、患者が見つかると周辺にワクチン接種を行ったといいます。
1977年にアフリカ、ソマリアで見つかったのが自然感染の最後の患者です。世界規模で集団免疫を獲得した唯一の例です。
ちなみに、ジェンナーが自分の息子に最初のワクチン接種を行ったという日本の偉人伝は史実ではないのですが、ワクチン接種法に関して特許を取るなどせず、広く社会に貢献しようとしたジェンナーの功績が色あせることはありません。
このワクチン接種を、ラテン語の「Vacca(雌牛)」にちなんで「ワクチン」と名付けたのがルイ・パスツールとされています。パスツールは、ワクチン接種法を他の感染症にも応用できるのではと考え、いろいろなワクチンを開発しています。
ポリオワクチンを緊急輸入し全国一斉投与
天然痘の他にもう一つ、大きな効果を上げたのがポリオのワクチンです。日本ではポリオウイルスによる感染症が1949年ごろから流行し始め、1960年には北海道を中心に5000人以上の患者が発生しました。発症は5歳以下の子どもが多く、四肢や呼吸筋のまひが残る人も少なくありませんでした。
当時、国内ではポリオの不活化ワクチンを接種していましたが、効果が不十分で感染流行は収束しませんでした。呼吸不全を補うため、「鉄の肺」と呼ばれる、全身がすっぽり入る大掛かりな人工呼吸器が使われていたのですが、台数が足りなくなり、そのために命を落とす子どもたちも少なからずいました。
深刻な事態から脱却するため、当時の厚生大臣・古井喜実が冷戦中のソ連(現ロシア)からポリオの生ワクチン(OPV)を緊急輸入して、全国で一斉投与すると決定したのです。これが絶大な効果を発揮し、翌年には感染者がほぼゼロになりました(図)。
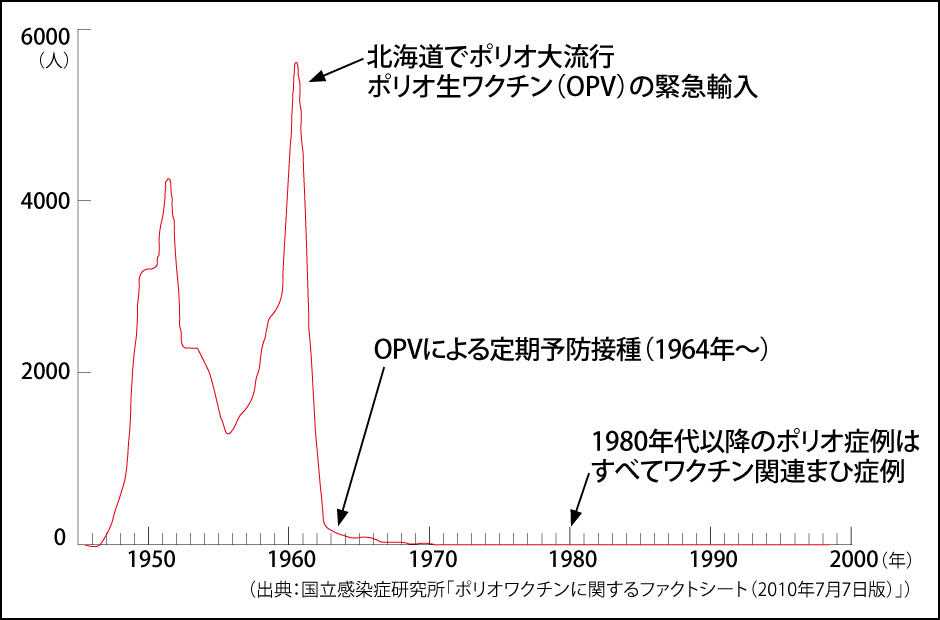
図 日本のポリオ症例数推移日本では1940年代に全国で流行し、1960年には、全国で5000人を超える患者を数えたが、緊急輸入された生ワクチンが画期的な効果を上げた。1980年を最後に日本で患者は出ていない。
ポリオの生ワクチンは経口投与で、弱毒化ウイルスが腸の中で増殖し免疫がつくられますから、排泄物から他の人に感染するリスクがありました。そのため地域ごとに接種会場を指定して一斉投与を行い、ワクチンを接種した人からの二次感染を防ぐ措置が取られました。生ワクチンの効果に加えて、適切な方法で接種したことが国内のポリオ根絶に結びついたわけです。このとき古井厚生大臣は、「全責任は自分が取る」と言って英断を下したそうです。本当に大きな功績を残したと思います。
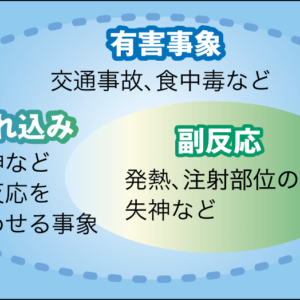
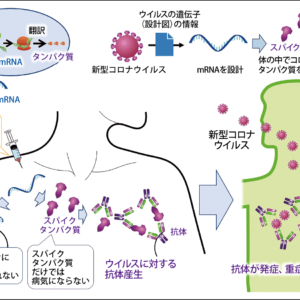
ワクチンには大きく分けて「生ワクチン」「不活化ワクチン」があります。生ワクチンは、病原体となるウイルスや細菌の病原性(毒性)を極度に弱めたものを原材料としており、ウイルスや細菌は死んではいません。培養を数百回繰り返したり、乾燥させたり、毒性を調節するにはさまざまな方法が取られます。接種後、ウイルスは体内で増殖し、それに対抗するために免疫機能が働いて、免疫を獲得できるという仕組みです。得られる免疫が強いため接種回数も少なくて済み、赤ちゃんの、まだ十分でない免疫機能でも、しっかりと抵抗力をつけることができます。ただ、いわば「軽く」感染している状態なので、他のワクチンを打つには、4週間の期間をあける必要があります。また、まれには軽く臨床症状が出るという副反応もあり得ます。
不活化ワクチンは病原体の感染能力を失わせた(死滅させた)ものを原料とし、不活化ワクチンの一部は、生ワクチンに比べると非常に多くの抗原を必要とします。生ワクチンに比べると免疫獲得作用が弱いため、複数回の接種が必要となります。
生ワクチンは古く原始的で、不活化ワクチンは先進的といったイメージは誤解です。2011年と2012年に発売されたロタウイルスワクチンは、どちらも経口接種の生ワクチンで非常に効果が高く、日本では2020年度から定期接種になりました。生ワクチンは免疫のつくられ方が自然感染に極めて近く、接種の際も経口や点鼻など自然なかたちで体に取り込むことが可能です。生ワクチンと不活化ワクチンは、どちらが優れているというものではなく、それぞれの特徴を生かしながら、適材適所で使用されています。
接種後の腫れや多少の発熱は順当な反応
ワクチンに対する抵抗感は、副反応の有無が関係していると考えられますが、ワクチンは、ヒトの免疫機能を利用して抵抗力をつけようという仕組みですから、接種後に腫れや多少の発熱などが発現するのは順当な反応といえます。ただ、ワクチンを接種したことによって「健康な人」にこれらの反応が起こるのですから、皆さんがナーバスになるのも当然でしょう。一人ひとり体質も異なり副反応の現れ方もそれぞれです。ワクチン接種により免疫反応が起こり多少体調の変化が現れるかもしれないことを念頭に置いて、副反応には冷静に対処していただきたいと思います。
一方、急性脳症やけいれんなど、その感染症にかかっても現れないような症状が出る場合は、ワクチン接種の方法について見直しが必要です。現在、新型コロナウイルスのワクチンによるアナフィラキシーショックが注目を集めていますが、新型コロナウイルスに感染してもアナフィラキシーは現れませんから、これは免疫の順当な反応とは言い難いわけです。ワクチンに含まれる成分など、アナフィラキシーの理由はいくつか考えられますが、現時点(2021年4月12日現在)の情報では、特に日本での発症が突出して多く、アメリカで接種20万回に1件に対して、日本では1万2000回に1件アナフィラキシーを発症しています。
因果関係はこれから解明されていくと思いますが、今後ワクチン接種の規模を拡大するにあたり、急性の重い反応も処置できる医療体制を整備するなど細心の注意を払って進める必要があるでしょう。本来は長期的影響まで慎重に見極めてワクチンの使用が承認されるべきですが、新型コロナウイルスに関しては緊急時におけるメリットとデメリットのバランスを考え、現段階で十分なメリットが得られるワクチンを採用していると思います。
副反応の中でも、ワクチン接種がトリガーとなり、その人がもともと持っている体質が表出することがあると思われます。アナフィラキシーなどは、もしワクチンで発症していなくても、いずれどこかの局面で発症した可能性も否めません。しかし、そういう異常な免疫反応がワクチンをきっかけに起きてしまうのは、当然、避けるべきことです。
効果は高く、副反応はないというワクチンを開発することが理想ですが、現実的にはなかなか難しく、最大限の効果と、最小限の副反応というバランスを追求し、長期的な影響を考慮しながら、開発は進められています。
ひところ、日本はワクチンの利用が遅れているとされ、海外との「ワクチンギャップ」が問題になっていましたが、2013年度の肺炎球菌(小児)を最初に、ヘモフィルス・インフルエンザ菌b型(Hib)、水痘、B型肝炎、ロタのワクチンが次々に定期接種となりました(表)。ワクチンギャップはかなり解消されていると思われます。ただし、おたふくかぜの定期接種復活、また実質的に休止状態になってしまっているヒトパピローマウイルス(HPV)ワクチンなど日本特有の問題も残っています。
| WHO推奨予防接種 | 日本における 公的予防接種 |
イギリス | アメリカ | ドイツ | フランス | イタリア | カナダ |
|---|---|---|---|---|---|---|---|
| すべての地域に向けて推奨 | |||||||
| BCG (結核) |
○ | △ | × | × | △ | × | × |
| ポリオ | ○ | ○ | ○ | ○ | ○ | ○ | ○ |
| DPT (D:ジフテリア、P:百日せき、T:破傷風) |
○ | ○ | ○ | ○ | ○ | ○ | ○ |
| 麻疹 | ○ | ○ | ○ | ○ | ○ | ○ | ○ |
| 風疹 | ○ | ○ | ○ | ○ | ○ | ○ | ○ |
| B型肝炎 | ○ (2016年10月から 定期接種化) |
○ | ○ | ○ | ○ | ○ | ○ |
| Hib (ヘモフィルス・インフルエンザ菌b型) |
○ (2013年度から 定期接種化) |
○ | ○ | ○ | ○ | ○ | ○ |
| 肺炎球菌 (小児) |
○ (2013年度から 定期接種化) |
○ | ○ | ○ | ○ | ○ | ○ |
| HPV (ヒトパピローマウイルス) |
○ (2013年度から 定期接種化) |
○ | ○ | ○ | ○ | ○ | ○ |
| ロタ | ○ (2020年度から 定期接種化) |
○ | ○ | ○ | × | ○ | ○ (13州のうち12州、 準州で実施) |
| 限定された地域に向けて推奨 | |||||||
| 日本脳炎 | ○ | × | × | × | × | × | × |
| 国ごとの予防接種計画に基づいて実施するよう推奨 | |||||||
| ムンプス (おたふくかぜ) |
× | ○ | ○ | ○ | ○ | ○ | ○ |
| 水痘 | ○ (2014年10月から 定期接種化) |
△ | ○ | ○ | × | ○ | ○ |
| インフルエンザ | ○ | ○ | ○ | ○ | ○ | ○ | ○ |
| その他(WHOの推奨なし) | |||||||
| 肺炎球菌 (成人) |
○ (2014年10月から 定期接種化) |
○ | ○ | ○ | × | ○ | ○ |
表 日本と海外のワクチン接種状況* アメリカは全年齢、他国は高齢者。
○:公的予防接種として実施(日本は定期接種) ×:未実施(現在評価中) △:ハイリスク者のみ
ワクチンギャップは、解消されつつあるが、おたふくかぜの定期接種など、課題も残る。
(厚生労働省健康局調べ、2019年3月末時点 ※ロタワクチンに関して更新)
ワクチンの話題になるといつも、「『型が違うから予防効果がない』と聞くがインフルエンザのワクチン接種は受けたほうがいいのか」という質問を受けます。実は、ワクチンの感染予防効果には非常に幅があり、天然痘や麻疹のように、ほぼ100%と言える効果があるものから、インフルエンザのように毎年の接種が必要で、接種しても発症する可能性があるというものまで、さまざまです。
インフルエンザウイルスは非常に変異しやすい性質があります。インフルエンザのワクチンは、今年流行するだろう株を予想して開発されるのですが、違う型が出てくると効果が限られるという事態が起こります。できる限り効果を上げるために、半年前に南半球で流行したインフルエンザウイルス株を基に、その年のワクチンを製造するなどが行われています。
ウイルスにしてみれば、流行して多くのヒトに抗体ができてしまうとサバイバルができません。ですからウイルスがある程度の量に達して、抗体を保有している人が増えると変異株が出てくるのは必然ともいえます。新型コロナウイルスでも同様です。
ワクチンの可能性は感染症にとどまらない
ウイルスごとに感染する臓器が異なり、侵入できる細胞も違います。インフルエンザウイルスの場合は、上気道の上皮細胞で増殖して血中には侵入しません。免疫細胞は血中に多く存在しますから、インフルエンザウイルスは、免疫が抵抗しにくい上気道などで増えるということです。こうしたインフルエンザウイルスの特徴から、ワクチンは、感染予防より肺炎などの重症化を防ぐことを目的としています。
他にHPVも血中に入らずに上皮細胞で増殖するウイルスのため免疫を獲得しにくく、ワクチンでは70%程度の予防効果を目指します。ウイルスの性質によってワクチンで100%抑え込める感染症もあれば、70~80%の効果が得られれば良しとするものまで、対策もさまざまなのです。
同時に、感染症の流行を抑制するには治療薬も重要です。予防と治療の両者が連携することで、感染症対策が大きく前進するのです。新型コロナウイルスもワクチンが先行していますが、今後、インフルエンザのように、効果の高い薬が開発されることは十分期待できます。
今、ワクチンは主に感染症を予防するためのものですが、現在、がん細胞を排除するがんワクチン、血圧を下げるなど生活習慣病を対象としたワクチンの開発研究が行われています。これらのワクチンは、実用化までの課題も少なからずあると思いますが、ワクチンの可能性を広げるものです。これからのワクチンには、幅広い役割が求められていくと思います。