副鼻腔は、鼻の穴からのどに続く空気の通り道の鼻腔の周りに左右に4つずつある空洞で、副鼻腔炎は、その粘膜に炎症を起こす病気だ。原因はいくつかあるが、そのほとんどが風邪がきっかけの急性副鼻腔炎で、発症後4週間以内に治まる。一方、症状が12週間以上続くと慢性副鼻腔炎とされ、こちらは少々やっかいだ。中でも、嗅覚障害に陥りやすい好酸球性副鼻腔炎は治療が難しく、指定難病になっている。
特集 やっかいな鼻の病気 嗅覚障害に陥りやすい「好酸球性副鼻腔炎」
構成/渡辺由子 イラストレーション/青木宣人
副鼻腔炎という疾患を理解するには、まず鼻の構造から説明しましょう(図1)。「鼻腔」とは、鼻の穴からのどに続く空気の通り道で、鼻の入り口辺りの「前鼻孔」から、咽頭につながる所の「後鼻孔」までを鼻腔といいます。鼻腔には3つの粘膜の襞、「上鼻甲介」「中鼻甲介」「下鼻甲介」があり、これらの間の空気の通り道を「上鼻道」「中鼻道」「下鼻道」と呼んでいます。
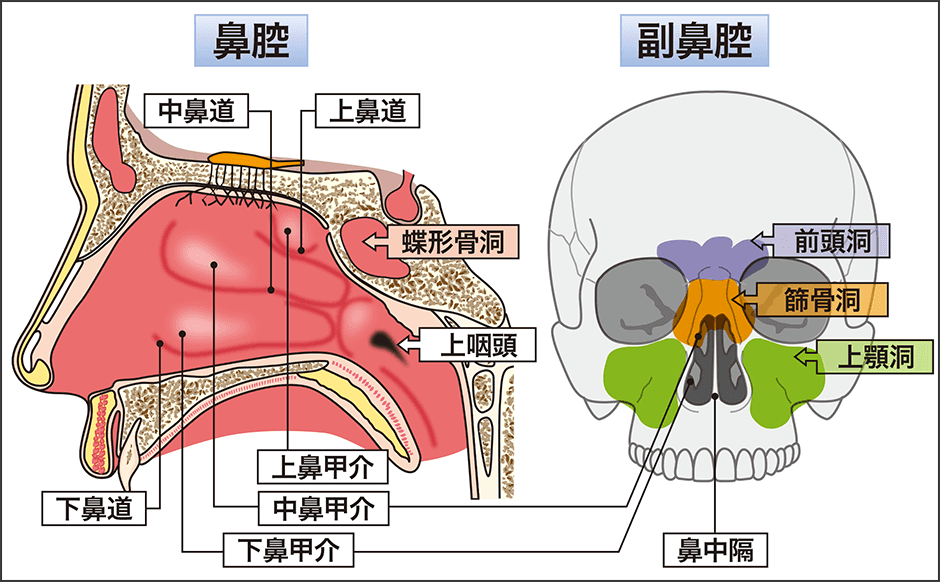
図1 鼻の構造急性副鼻腔炎は、多くが風邪をきっかけに副鼻腔内に炎症が広がる。鼻腔の周りにある副鼻腔は、鼻腔と細く小さい自然口でつながっている。炎症で粘膜の腫れや鼻茸によって塞がれると換気できずに細菌やウイルスが増殖し、炎症が続く悪循環が慢性副鼻腔炎へと進展する。
さまざまな役割のある鼻腔や副鼻腔
鼻腔の周りにある骨に囲まれた空洞が「副鼻腔」で、左右それぞれに4つずつ空洞があります。小鼻の横から頬の辺りの内側の「上顎洞」、両眼の間にあり蜂の巣状の小さな空間に分かれている「篩骨洞(篩骨蜂巣)」、眼の上から額の辺りの内側の「前頭洞」、鼻腔の奥で脳の入っている頭蓋骨の底のすぐ下にある「蝶形骨洞」で、合計8カ所あり、それぞれ小さく細い穴(自然口)を介して鼻腔につながっています。
鼻腔と副鼻腔の内側は、細かい毛にびっしりと覆われた線毛上皮という粘膜で裏打ちされ、分泌される粘液(鼻汁、鼻水)を鼻腔へ送り込んでいます。鼻の穴から侵入したホコリ、細菌やウイルスなどの病原菌は、この粘液とともに線毛運動によってのどへ下りてきて食道へと流れ込みます。ちなみに、健康な人では、1日に約1.5ℓの鼻水が食道へ流れていますが、それを気にすることはありません。鼻腔や副鼻腔の働きは、吸い込んだ空気の温度調節と加湿、前頭部の前頭洞によって衝撃から脳を防御、声の一部が鼻腔や副鼻腔に入ることによる共鳴など、さまざまな役割があります。
しかし、風邪などの炎症によって粘膜などが腫れると、空気の通り道が塞がれて、鼻づまりが起こる、鼻水が過剰に分泌されて鼻腔から流れ出る、あるいはのどへ流れ落ちる「鼻漏」という不快な症状になります。
副鼻腔の粘膜に炎症が起きた副鼻腔炎は、先に述べた合計8カ所の空洞のうち、炎症がいくつかの空洞で同時に起こる、あるいは単独で起こります。例えば、ウイルスや細菌感染による急性上気道炎(風邪)をきっかけに、中鼻道で炎症が起こると、中鼻甲介の裏の辺りで自然口を通してつながっている上顎洞へと炎症が広がり、上顎洞炎が起こっている副鼻腔炎となるのです。
副鼻腔炎には、発症後4週間以内に症状が治まる「急性副鼻腔炎」と、12週間以上持続する「慢性副鼻腔炎」があります。慢性副鼻腔炎は、2000年ごろからの新しい概念である「好酸球性副鼻腔炎」と、これまで蓄膿症といわれてきた慢性副鼻腔炎をはじめ、真菌(カビ)が原因で起こる「真菌性副鼻腔炎」や、歯周病などの歯の病気がきっかけとなる「歯性上顎洞炎」などを含む「非好酸球性副鼻腔炎」の2つに大きく分けることができます。
ほとんどが風邪が原因の急性副鼻腔炎
副鼻腔炎のうち、どれに該当するかを確定するには、基本的には内視鏡検査やCT画像検査で鼻の中を確認し、副鼻腔のどの空洞に炎症が及んでいるのか、粘膜の腫れの状態や、粘膜の腫れが続いたことで形成される良性のポリープである「鼻茸」の有無などを確認します。好酸球性副鼻腔炎が疑われる場合は、血液検査で白血球中の好酸球の数を確認し、総合的に判断します。
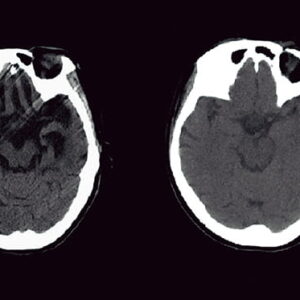
副鼻腔炎の8~9割を占めるのは急性副鼻腔炎で、風邪によって副鼻腔の粘膜が一時的に腫れることに始まるとされています(図2)。線毛の働きの低下や、副鼻腔内の自然口が狭くなるなどして、副鼻腔のいずれかの空洞に鼻水が溜まります。鼻水の排泄が障害されると、空洞内の換気が十分に行われずに細菌感染の培地となり、二次感染による炎症が起こります。急性の場合、片側の上顎洞など、一つの空洞で炎症が起こることが多いようです。
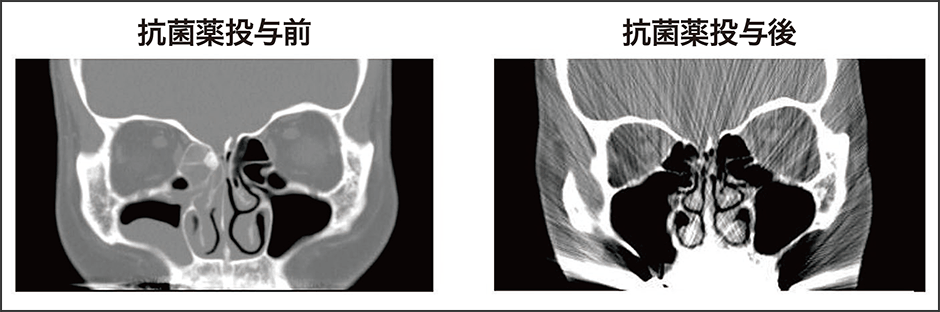
図2 急性副鼻腔炎患者のCT画像発熱、鼻水、鼻閉と強い右頰部痛が続き当院を受診。上顎洞、篩骨洞の部分混濁、中鼻道の自然口ルートの閉塞が認められ、抗菌薬を服用し、約1週間で副鼻腔の混濁が消失した。
鼻水や鼻づまりなどの風邪症状に続いて、頬や額の痛みや、頭が重く感じる頭重感、膿のような鼻水が出るようになると、急性副鼻腔炎へと広がったと考えます。頬や額の痛みについては、副鼻腔のどの空洞で感染が起こっているかにより、痛みが出る部位が異なります。歯が痛いのではないかと勘違いして歯科を受診、頭痛があるからと内科を受診するなど、副鼻腔炎の治療開始が遅れることもあります。また、ウイルス感染による風邪の鼻水は透明ですが、副鼻腔の空洞内で細菌感染が起こると黄色や緑色の膿のような鼻水になり、鼻づまりがいっそう強まります。このような症状が5日以上続く場合は、耳鼻咽喉科の受診をお勧めします。鼻の中の膿を排出させるなどきれいにして、抗菌薬を主体とした薬物治療で、副鼻腔内の炎症を抑えることが必要となります。
急性副鼻腔炎のなかには、急速に増悪し、合併症を起こすことが稀にあります。その一つが「眼窩内膿瘍」で、眼球の入っている頭骨前面の窪みの「眼窩」に、急性副鼻腔炎の炎症が広がって膿が溜まった状態になります。眼球突出や眼球運動障害などが現れ、放置すると失明することもあります。ある患者は咽頭炎でかかりつけ医を受診し、抗菌薬を服用しましたが、1週間ほど後に膿性の鼻漏が確認され、2日後には瞼の発赤や腫れがありました。翌日眼科を受診すると視力の低下から合併症を疑った眼科医の指示で、当院へ救急搬送されました。CT画像検査で上顎洞と篩骨洞の副鼻腔炎と眼窩内膿瘍を確認し、前鼻孔から内視鏡を挿入して膿を排出して事なきを得ました。他にも、「頭蓋内膿瘍」といって、蝶形骨洞の炎症から頭蓋骨内に膿が溜まり、開頭手術で膿を排出させるケースもあります。
副鼻腔の篩骨洞や蝶形骨洞は、眼窩や頭蓋骨に隣接し、仕切りの骨は紙のように薄いので炎症が波及しやすいのです。三十数年にわたる診療経験で遭遇した数少ない合併症ですが、失明や命の危険にも及ぶため、急性副鼻腔炎を増悪させないように、徹底的に治すことが肝要です。
治療の難しい好酸球性副鼻腔炎
非好酸球性副鼻腔炎に区別され、以前は蓄膿症と呼ばれてきた慢性副鼻腔炎は、炎症による自然口の閉塞、鼻水の排泄障害、線毛の機能障害の悪循環に陥り、細菌感染が12週間以上持続している状態です。いわば、細菌感染による急性副鼻腔炎が不可逆的なものになったと考えます。
症状は、鼻漏、鼻づまり、鼻水がのどのほうに流れる後鼻漏、頭重感や頭痛、頬・眼の奥の痛みなどを感じます。鼻茸ができて鼻腔を塞いでしまうと、ひどい鼻づまりになります。また、鼻茸が鼻腔にあるにおいのセンサーを塞ぐと、人によっては嗅覚障害が起こることもあります。においのセンサーである嗅神経細胞は、鼻腔の最上部にあり、その周辺に鼻茸ができるために嗅覚に障害が現れるのです。
治療は、1980年代から使われているマクロライド系抗菌薬を、常用量の半分量を2~3カ月間服用します。これに加えて、粘液の構成成分を改善するカルボシステインという去痰剤で、粘度の高い鼻水をサラサラにして鼻腔から排泄しやすくします。この2種類の薬剤によって、重症の場合に選択する外科的手術が比較的少なくなりました。
海外の研究者から、抗菌薬の耐性を懸念する声が上がっていますが、現時点で日本では問題になっていないので、今後も使用できると考えています。
薬物療法で効果が見られない方、鼻茸によって鼻づまりが強い方には、内視鏡下副鼻腔手術(ESS:Endoscopic Sinus Surgery)を選択し、鼻茸の切除や、炎症が起こっている粘膜の切除、さらには空洞を分ける骨を取り払って、副鼻腔を鼻腔とつなげて一つの大部屋にするなどの手術を行います。術後には鼻の中をよく洗い、炎症を起こりにくくします。
好酸球性副鼻腔炎は、慢性副鼻腔炎でも通常の治療では治りにくいタイプがあると報告されたことに始まり、2000年ごろから注目されてきました。副鼻腔の粘膜に、免疫細胞の白血球の一種である好酸球の浸潤が確認され、いわゆる蓄膿症といわれてきた慢性副鼻腔炎とは異なる、好酸球性副鼻腔炎として区別されるようになりました(図3)。好酸球性副鼻腔炎は、成人で発症する好酸球性喘息と似たような病態で、好酸球が下気道の気管支で増殖すると気管支喘息になり、副鼻腔に集まると好酸球性副鼻腔炎となります。発症のきっかけを探ると、風邪などがあるのかもしれませんが、原因はよくわかっていません。

図3 好酸球性副鼻腔炎患者のCT画像患者は篩骨洞の混濁、嗅覚障害が認められ(写真左)、ステロイド薬の内服の使用で3日後には嗅覚が回復した(写真右)。
近年、好酸球性副鼻腔炎の患者数が増えており、診察を通して、非好酸球性副鼻腔炎を上回っているのではないかと実感しています。
好酸球性副鼻腔炎の症状の特徴は、鼻汁の性状は白く粘度の高い糊のようで鼻汁が出にくいこと、左右の鼻腔に鼻茸が多発して鼻腔を塞いでしまい激しい鼻づまりになることです(図4)。鼻茸はESSで切除しても再発しやすく、鼻茸が早期からできるために、嗅覚障害が高頻度に現れるとされています。治療が難しく、2015年から厚生労働省による指定難病になりました。
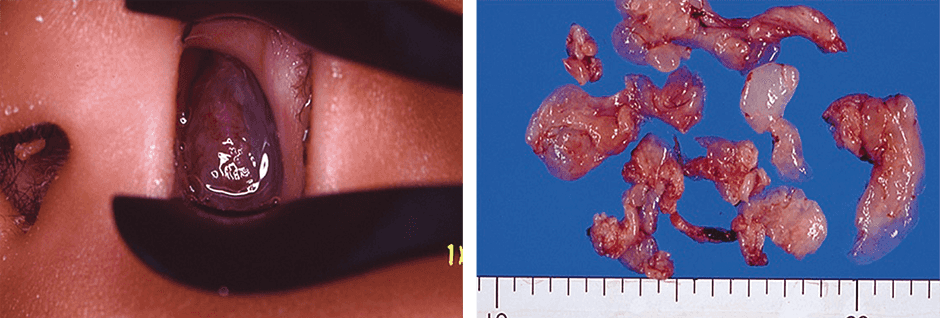
図4 鼻腔を塞いでしまった鼻茸左の写真中央に見えるのが鼻の穴を塞いでしまった鼻茸。右の写真は切除した鼻茸。
治療の第1ステップは、ステロイド薬の内服や点鼻薬が中心となります。しかし、ステロイド薬の内服薬は副作用があることから、長期服用はできません。そのため、再発までの間隔が短くなっている方や、ステロイド薬では症状が十分に治まらないケースでは、ESSが選択肢になります。
2020年3月には、生物学的製剤の新薬「デュピルマブ」が、鼻茸を伴う慢性副鼻腔炎で、既存の治療で十分な効果が得られない患者に限って、適用拡大されることになりました。皮膚の炎症に関わっているインターロイキン(IL)4やIL-5、IL-13など、神経伝達物質のサイトカインの働きを阻害するもので、これまでアトピー性皮膚炎や喘息の適用でしたが、さらに追加で認められることになったのです。
デュピルマブは注射薬で、2週間おきに投与します。鼻茸が縮小し、嗅覚障害も改善するなど、非常に効果は高いものの、1回の注射の薬価は保険適用でも3割負担で初回(2本)約4万9000円、2回目以降(1本)約2万5000円と高価です。好酸球性副鼻腔炎は難病指定なので、難病と認定されれば月々の医療費の上限が決まり、医療費を抑えることができます。使用している患者は、ステロイド薬の長期服用による副作用の心配から解放される、と喜んでいます。
抗体医薬はデュピルマブ以外にもあり、現在臨床試験が進められています。数年後に保険適用されれば、数種類の抗体医薬が揃い、薬価の抑制につながるのではないかと期待しています。
嗅覚障害の原因では一番多い
2009年6月、金沢医科大学耳鼻咽喉科学の教授着任に伴い、「嗅覚外来」を開設しました。国内でも数少ない嗅覚障害を専門にする外来で、検査技師や言語聴覚士、専任看護師、リハビリスタッフなどの協力を得て、診断・治療を行っています。検査件数からみる受診者数は、2020年は新型コロナウイルス感染症の感染拡大により減りましたが、それでも開設以来、毎年600件に上り、初診患者は毎年200人以上です。
当外来開設以来の患者を調査した結果、嗅覚障害の原因で一番多いのは、慢性副鼻腔炎39%、次に感冒(風邪)後21%、外傷性6%、アレルギー性鼻炎5%と続きます(図5)。外傷性は、頭部や顔面をぶつけたときに嗅神経を損傷することが原因とみられます。原因不明が21%に上りますが、そのほとんどは加齢に伴う感覚機能の低下により、嗅覚も落ちるためです。なかには、アルツハイマー型認知症やパーキンソン病などの神経変性疾患による嗅覚障害も含まれています。
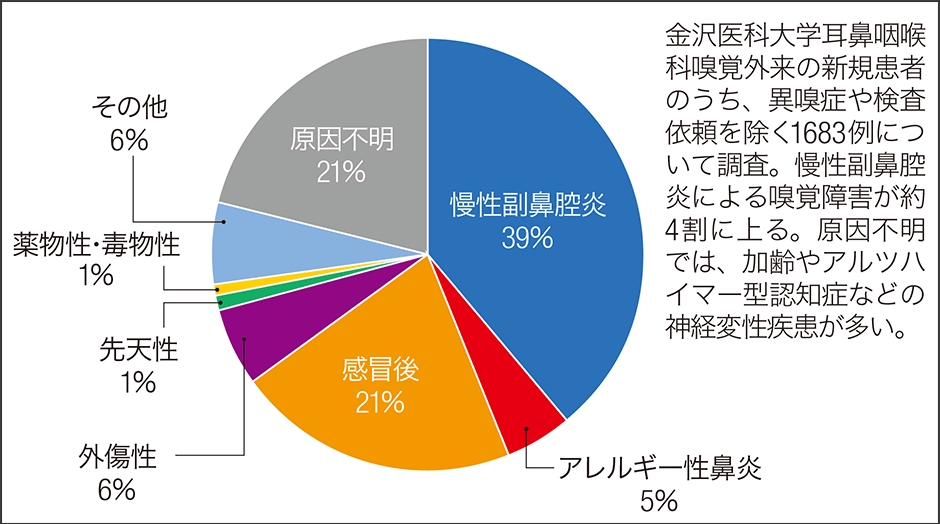
図5 嗅覚障害の原因(2009年6月~2019年6月)
嗅覚障害の改善については、慢性副鼻腔炎はステロイド薬の内服やESSで、70~80%は改善されます。感冒後については、嗅神経がウイルスによって傷つけられることが原因で、漢方薬服用や複数のにおいを嗅ぐ嗅覚トレーニングなどで、時間はかかりますが70~80%は改善できます。外傷性は治りにくく、それでも40%は改善できています。嗅覚は味覚と密接につながり、嗅覚に障害があるとおいしさの感じ方が落ちてしまいます。いつまでもおいしく食べるために、嗅覚の衰えや違和感があったら、専門外来や耳鼻咽喉科の受診をお勧めしています。
なお、新型コロナウイルス感染症の感染後遺症による嗅覚障害が問題になっています。新型コロナウイルスによって嗅神経が損傷を受けたためで、最近受診する人が増えています。多くは数週間から1カ月程度で治りますが、感冒後のように数カ月続く患者が1割程度います。
副鼻腔炎に話を戻すと、鼻水や鼻づまり、頭重感によって生活の質が著しく損なわれてしまいます。放置せずに、粘り強く治療を行って、爽快な日常を取り戻していただきたいと思います。