私たちの足はざっくり言うと3つの「アーチ」から構成されていて、このバランスがとても重要なのだが、普段から意識することはほとんどない。しかしバランスの崩れを放置したままでいると、トラブルの原因に。その一つに、後脛骨筋腱の緩みや擦り切れによってアーチが下がって土踏まずが消失する「成人期扁平足」があり、最悪の場合、歩行困難に。肥満や代謝性疾患などが影響すると考えられているが、いずれにしろ、自分の足をよく観察することが肝要だ。
特集 転ばぬ先の「足のケア」 放置すれば歩行困難に! 早く気づきたい「成人期扁平足」
構成/渡辺由子 イラストレーション/青木宣人
足は、体重を支え、「立つ」「歩く」「走る」「跳ぶ」といった動作を担っており、その機能をサポートしているのが、3つのアーチである(図1)。
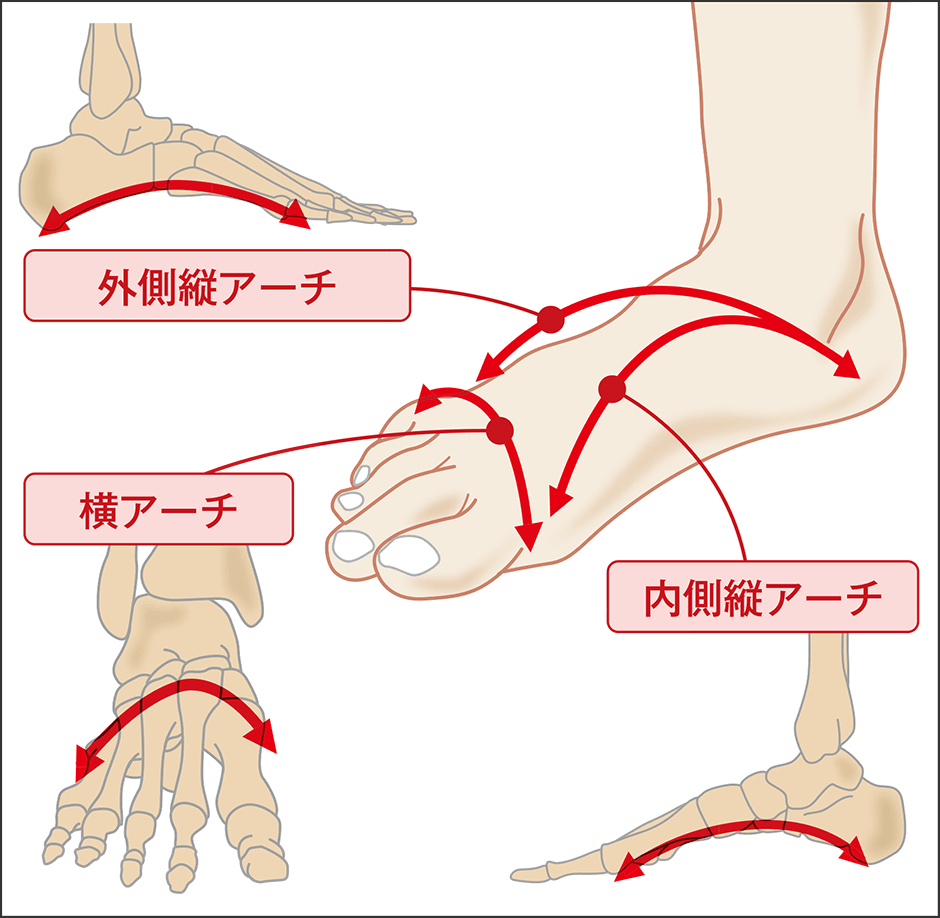
図1 足裏のアーチ足の3つのアーチ(内側縦アーチ、外側縦アーチ、横アーチ)により、バランス維持、衝撃吸収、前方への推進力など、日常生活の活動が支えられている。3つのアーチを健康的に維持することが重要だ。
3つのアーチの立体構造
札幌市の羊ヶ丘病院の倉秀治病院長は、「足裏を見ると、緩やかな弧を描いている土踏まずを確認することができます。これは、第1趾(親指)の付け根からかかとまでを結ぶ『内側縦アーチ』の一部に当たります。さらに、第5趾の付け根からかかとまでを結び、内側縦アーチよりも低い『外側縦アーチ』と、第1趾から第5趾の付け根を結ぶ『横アーチ』があります。この3つのアーチが、体重の分散、バランスの安定、衝撃の吸収、力の伝達などを可能にし、体の複雑な動きをサポートしています」と説明する。
「ヒトの足に比べて、類人猿のチンパンジーやオランウータンの後ろ足にアーチはなく平らで、第1趾と第2趾は離れていて、手のような形をしています。後ろ足で木にぶら下がったり、物をつかんだり、手のような働きが求められて進化してきたと考えられています。一方、ヒトの足の第1趾と第2趾の間隔は狭く、チンパンジーやオランウータンのような可動性は制限されています。その代わりに、3つのアーチの立体構造を獲得したことが、直立二足歩行による長距離の移動を可能にしたと考えられ、ヒトだけに与えられた特別な機能です」
ただし、乳児にはアーチはなく、二足歩行ができるようになるとアーチの形成が始まり、年齢を重ねるにつれてアーチは発達し、10歳から15歳ごろまでにできあがる。
足は、たくさんの骨・靭帯・筋肉・腱で構成されている。骨については、片足だけでも、指を構成する14個の趾骨、指の付け根の関節から土踏まずの辺りを構成する5個の中足骨、かかとを構成する7個の足根骨があり、合計26個の骨が緻密に組み合わさっている。さらに靭帯、筋肉や腱などがたくさんの骨をつないでいる(図2)。
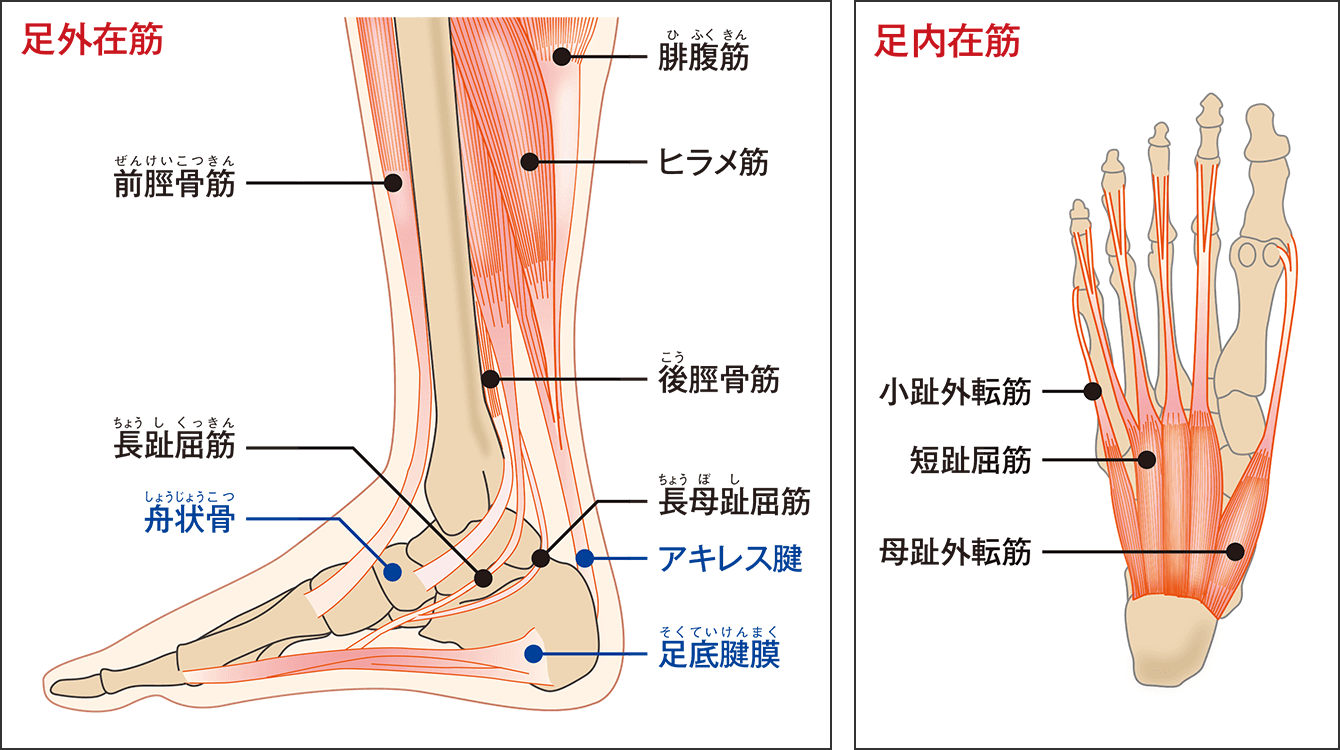
図2 足の外在筋と内在筋足の外在筋とは、下腿(かたい)から足の骨に付着する筋肉のことで、内在筋は足の中にある筋肉だ。足の3つのアーチは、外在筋や内在筋の支えによって、アーチの形を維持することができる。一例に、後脛骨筋が舟状骨に付着し、内側縦アーチを引き上げている。
「3つのアーチも骨・靭帯・筋肉・腱で構成され、足の複雑な動きや機能をサポートしています。例えば、体重を前方へ移動させて進む歩行では、アーチが形を変えながら、円滑な足の運びや、地面からの衝撃の吸収、前方への推進力を生み出しています」
トラブルがあっても放置されやすい
まずかかとから着地し、内側縦アーチや外側縦アーチが柔らかくたわみながら、足裏の外側を第5趾の付け根まで体重を移動させ、さらに横アーチのたわみを利用して第1趾の付け根に移動させ、最後に第1趾全体で後方へ蹴り出す。アーチが柔軟に形を変えながら働くことで、足首や膝、腰など全身への負荷を軽減しているのだ。
「足のアーチは生活するうえで非常に重要な働きをしているのですが、あまり意識されることも、気づかれることも少なく、トラブルがあっても放置されやすいものです。アーチの崩れを放置したままでいると、さまざまな足のトラブルの原因になります」
横アーチの崩れにより足趾が横に広がる「開張足」や、開張足をきっかけに第1趾が第2趾の方向へ入り込む「外反母趾」、足の皮膚の角質が硬くなる「タコ」や「ウオノメ」、第5趾が内側へ入り込む「内反小趾」、第1趾以外の足趾が地面をつかむように曲がったまま固まる「ハンマートゥ」、爪トラブルの「巻き爪」や「陥入爪」(『爪は健康のバロメーター——「足の爪」トラブルは要注意』)などを招くことがある。
「アーチの崩れだけでなく、内側縦アーチの上昇による『ハイアーチ』は、接地面からの衝撃を吸収できないため、『足底腱膜炎』になりやすいです。
足底腱膜は、足底のかかとから足趾の付け根に付着している強靭な結合線維組織で、これが炎症を起こすと、足の裏やかかとに痛みが生じます。内側縦アーチと外側縦アーチの崩れで起こるトラブルに、アーチが下がって土踏まずが消失した状態の『扁平足』があります」(図3)
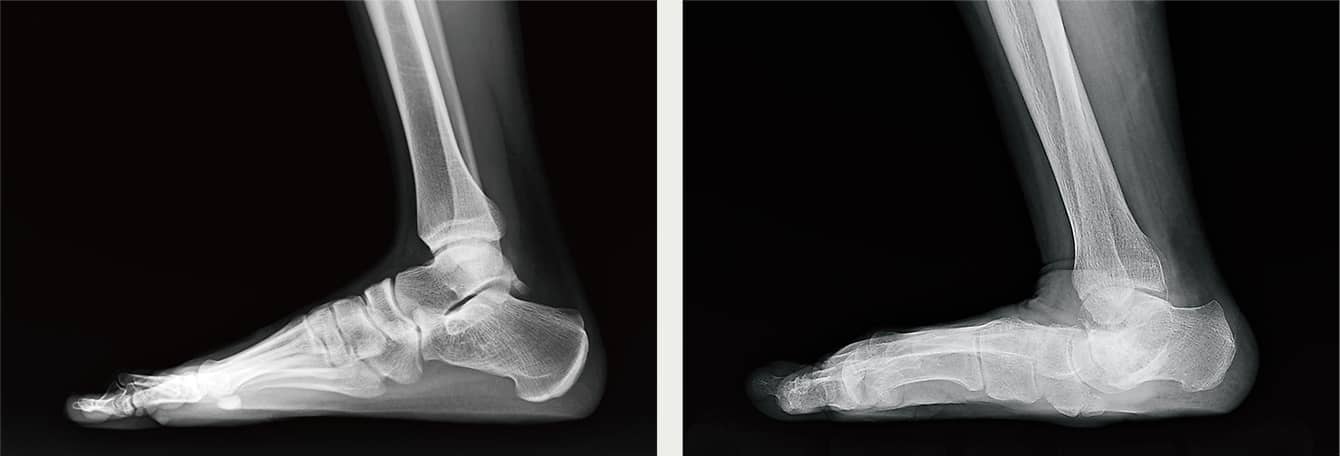
図3 正常足と扁平足右足の第1趾側からのエックス線写真。左の写真は非扁平足で、内側縦アーチはアーチ状のカーブをはっきりと確認できる。一方の右側の写真は扁平足で、内側縦アーチが機能していないことが分かる。
扁平足では、接地面からの衝撃を吸収するなどの役割を持つアーチを効率的に活用できないために、ペタペタした歩き方になってしまう。そのため、少し歩くと足の疲れや痛みを感じることがあっても、扁平足はよく知られているだけに、「たいしたことはない」と思われがちだ。
扁平足は、年齢によって、大きく「小児期扁平足」と「成人期扁平足」に分類される。小児期扁平足は、成長するにつれて筋力や靭帯組織が発達し、小児期扁平足のほとんどは、正常な足として発育していく。成人期扁平足は、小児期に扁平足ではなかった人に、関節の変形、靭帯や筋肉の機能不全・腱の擦り切れや緩み、足底腱膜の緩みなどが原因で起こる場合がある。
「成人期扁平足の中には、放置して進行し、重症例では、中年期の働き盛りに激烈な痛みと関節の変形が現れて、歩行困難になって当院を受診する方が少なくありません。成人期扁平足の原因として、筋肉量の多い後脛骨筋腱の緩みや擦り切れによる『PTTD(Posterior Tibial Tendon Dysfunction:後脛骨筋腱機能不全)』があり、中年期以降の女性に多く、肥満やホルモンバランス、代謝性疾患が影響していると考えられています。成人期扁平足は、決して甘く見てはいけない足トラブルなのです」
関節が脱臼して歩けなくなる
後脛骨筋腱とは、下腿部(膝から足首の部分)の後ろ側の最も深層にある筋肉で、脛骨や腓骨の後ろから腱になりながら内くるぶしの後ろを通り、内側縦アーチの要石とされる足根骨の一部である舟状骨(足の内側)に付着して内側縦アーチを引き上げる、非常に重要な働きをしているのだ。
「PTTDを発症すると、内くるぶし後方の腫れや痛みに始まり、放置すると進行し、変形性足関節症といって関節が脱臼して、歩けなくなります。アメリカでは40年くらい前からPTTDが注目され、日本では20数年前にPTTDの考え方を採用する治療が始まりました。成人期扁平足の患者の80%はPTTDとするデータもあり、現在は世界各国でさまざまな治療法が検討されてきています。日本では、整形外科専門医による診断と治療ができる医療施設が少しずつ増えてきました」
PTTDを診断するためには、視診と触診でおおよその重症度を判別することができるという。さらに扁平足の程度を骨の構造から確認するためのエックス線撮影や、手術が必要と判断した場合、MRIやCTなどの画像検査による精査を行い、変形性足関節症など他の病気との鑑別や、手術法選択の参考にするのだそうだ。
PTTDは、重症度によりステージ1からステージ4までに分類できる。ステージ1では、機能は保たれているが、長時間歩くと、内くるぶしの張りや痛みを感じるそうだ。また、後脛骨筋腱に炎症が起きているので、内くるぶしの奥にある後脛骨筋腱周辺を押すと、飛び上がるほど痛いのだという。ステージ1の段階でPTTDと診断されたら、アーチサポート(インナーソール、足底板)やかかとのしっかりした靴を使用して内側縦アーチの形状を維持し、安静にしながら、炎症が治まるのを待つ。
「安静にしても痛みに耐えられず当院を受診したケースでは、手術で炎症を起こしている滑膜を切除することで、ステージ2への進行を防ぐことができています」
ステージ1の段階で、整形外科専門医を受診すれば、進行を抑えることも可能だが、受診せずに痛みを我慢していると、1、2カ月ほどで不思議と痛みが消えるという。「後脛骨筋腱の炎症が治まっただけで、重症度は進行している」と倉病院長は言う。
「治ったのかと思い込んで専門医を受診しないケースが非常に多く、受診しても医師にPTTDの概念がないと、『骨折ではない、捻挫かもしれない』などと鎮痛剤や湿布を処方されるだけ、という経験談もよく聞きます。しかし、放置して次のステージ2になると、後脛骨筋腱が擦り切れるなど機能不全に陥っているので、かかとの骨が少しずつ外側を向くようになります。内くるぶしがもっこりと腫れているのが分かり、さらに患者の立位を真後ろから見ると、健常な足では足趾は第5趾くらいしか見えないのですが、ステージ2では足趾がたくさん見えるようになります。『Too many toes sign』という、PTTDの評価法の一つです(図4)。かかとの骨の上にある距骨下関節による炎症で、足首の外側に痛みも出てきます。外側に倒れているかかとを徒手的に矯正できるのですが、多くのケースでは、手術による踵骨骨切り術でかかとを内側に戻す、長母趾屈筋腱を舟状骨に固定して後脛骨筋腱の再建などを行っています。さらに、同じステージ2でも、外側に向いた足先を戻すために、外側支柱延長術といって、かかとの骨とその遠位にある立方骨の間に骨盤から楔状の骨を切り出して、楔を打ち込むようにして外くるぶしの前辺りでかかとの骨を延長して関節を固定する手術を採用することもあります。さらにステージ2の状態で放置して時間が経過すると、後脛骨筋腱の断裂と変形性足関節症で関節が外れて拘縮した状態になり、ステージ3や4へと進行します。こうなると、三関節固定術、脛骨・距骨・踵骨間固定術、距骨全周囲固定術など、アーチを組み直して関節を固定するしかありません。ステージが上がるほど、難易度の高い手術になり、回復にも時間がかかります」
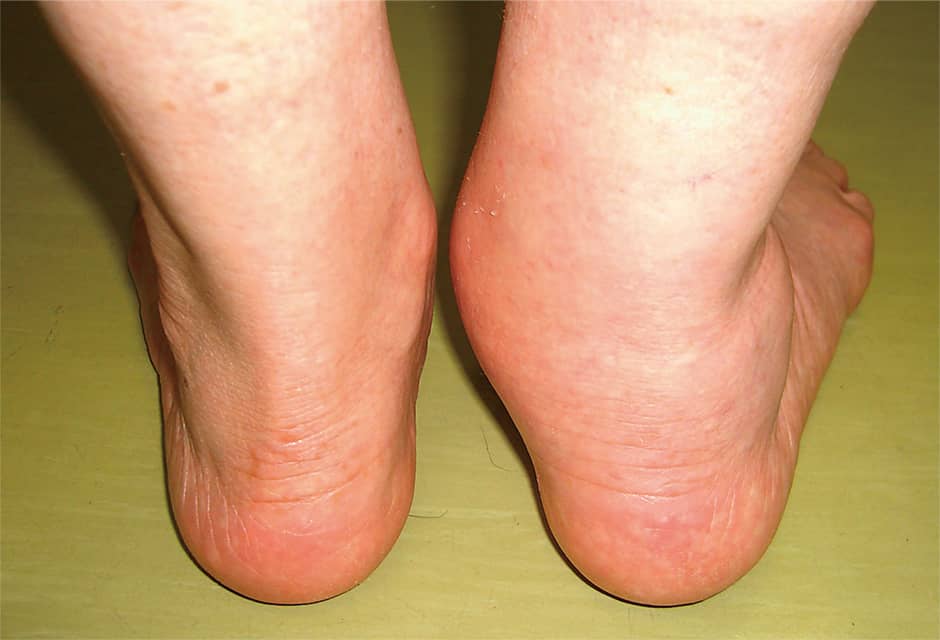
図4 PTTD患者立位後方から撮影。PTTDの評価法「Too many toes sign」により、右足の第5趾から第3趾が確認できる。内側縦アーチの破綻でかかとが外側に向き、内くるぶし周辺の腫れも認められる。
「カーフレイズ」と「タオルギャザー」で予防
初期のPTTDでも治療をせずに放置すれば、一連の流れで進行していくのは恐ろしいことだ。ステージ3や4になると、手術をしても足の機能が完全に戻るわけではなく、日常生活への影響は小さくない。「初期の段階でPTTDと診断・治療できれば、足の機能の回復は早い」と倉病院長は言う。
「PTTDを予防するには、アーチを崩れないようにする足の外在筋や内在筋を鍛えることと、肥満しないように食生活に注意することです。トレーニングには、シンプルかつ効果的な、『カーフレイズ(つま先立ち)』と『タオルギャザー』を勧めています」
まず、つま先立ちをするカーフレイズは、後脛骨筋や腓腹筋・ヒラメ筋、足趾の屈曲筋を鍛え、足アーチの維持に効果がある。
【カーフレイズ】
1度につき10~20回程度を、週3~4回程度行う。なお、段差の利用が不安定な場合は、椅子に座った状態で、両足をつま先立ちさせてもよい。
次にタオルギャザーは、タオルをつかむために足趾を屈曲させると、長趾屈筋や長母趾屈筋が収縮する。これによって、内側縦アーチが収縮する。足趾でタオルをつかみながらたぐり寄せるには、後脛骨筋と前脛骨筋が収縮し、内側縦アーチはさらに高く上がる。
【タオルギャザー】
週3~4回程度行う。
鏡で顔を見るように、1日に1回、風呂上がりに足を見てみよう。腫れや痛みはないか、土踏まずはちゃんとあるのか……。「足のトラブルは、日常生活の質の低下につながるので、注意深く観察してください。扁平足で内くるぶしの張りや痛みを感じることがあったら、迷わず整形外科専門医を受診してください」と倉病院長は強調した。