化学療法の主体として使用されてきた抗がん剤は、がん細胞への攻撃力は強いが、正常細胞にもダメージを与えて副作用を引き起こすことが大きな課題だった。そこで、がん細胞をピンポイントで狙い、他の細胞への影響を最小限にとどめる分子標的療法が開発された。しかしがん種が限られたり、がんの変異に追いつかないという弱点は残った。現在は、強力な抗がん剤をがん細胞に直接届け、死滅させるという手法が確立されつつある。薬物療法は変革の時期を迎えた。
〈シリーズ〉がんから身をまもる
第3回 転換期を迎えた「薬物療法」 強力な薬剤を正確に届けて「がん細胞」を確実に攻撃!
構成/飯塚りえ イラストレーション/小湊好治
がんの薬物療法は、この数年で非常に大きな進化を遂げています。従来の抗がん剤を使った治療から、免疫チェックポイント阻害剤などへと新しい薬の開発が進み、さらにはその薬を的確に細胞に届けるという技術が開発されています。
まず、がんの薬物療法について概説しましょう。がんの薬物療法には、大きく分けて「化学療法」「分子標的療法」「内分泌療法(ホルモン療法)」「免疫療法」などの種類があります。化学療法は、いわゆる抗がん剤といわれる「細胞障害性抗がん剤」という種類の薬を使って行う治療が中心です。
ピンポイントでがんを攻撃する分子標的薬
抗がん剤は、もともと、第一次世界大戦で化学兵器として使用されたマスタードガスに由来し、DNAの複製を阻害して細胞を死滅させる作用があります。化学兵器に使用されるだけあって毒性が非常に強く、がん細胞を破壊する力も強いのですが、その分、がん細胞だけでなく正常細胞にもしばしば影響を与え、さまざまな副作用を起こします。抗がん剤は、がん細胞に最大限作用しつつ、正常細胞への作用は最小に抑えるというバランスを慎重に図りながら投与しなくてはならない薬剤です(図1)。
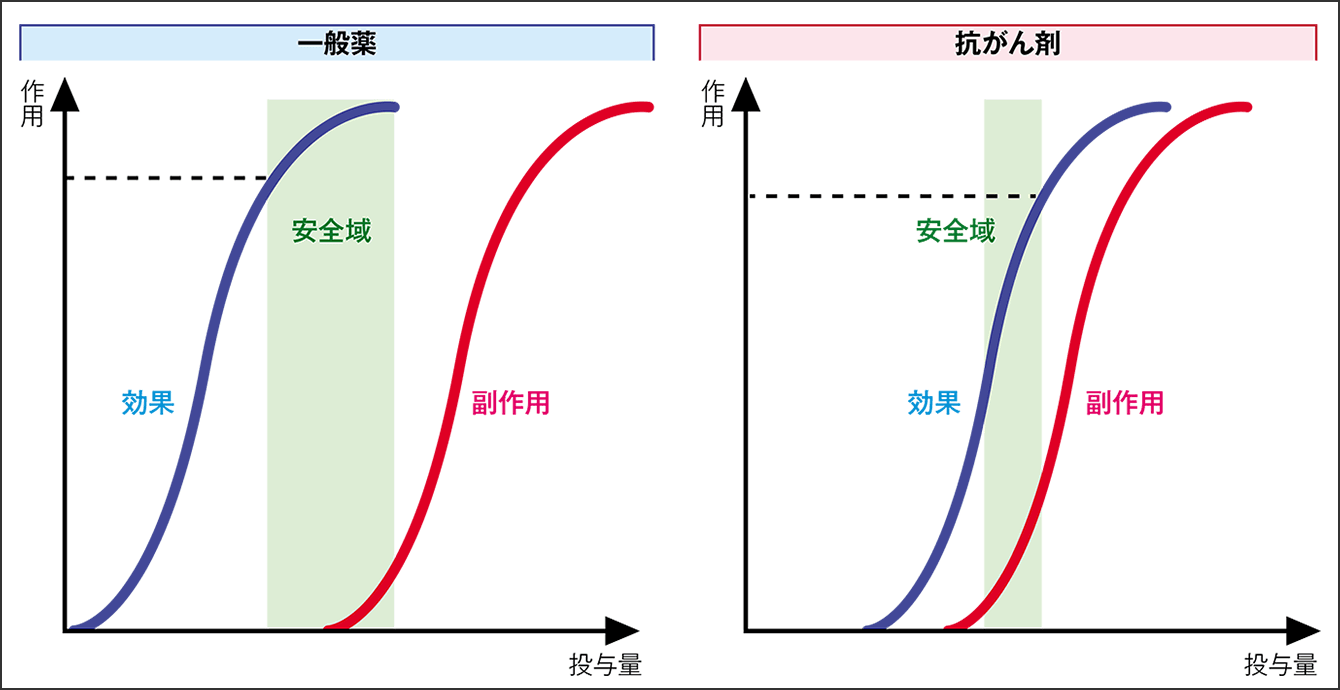
図1 一般薬と抗がん剤の効果と副作用/安全域一般薬は、効果が得られる量と副作用が起きる量との間の安全域が広いが、細胞障害性抗がん剤は、毒性域と有効域が近接している。
その後、分子標的療法が登場します。分子標的治療薬は、がん細胞の増殖に関わるシグナルを阻害したり、がん細胞の表面に特異的に現れるタンパク質に結合したりして、直接にがん細胞を攻撃する種類と、がん細胞周辺の血管新生を阻害したり、がん細胞が免疫細胞を抑制する機能を阻害したりして、間接的に作用する種類があり、何らかの分子を標的として、その場に到達し薬剤を作用させるものです。
分子標的治療薬は、ピンポイントでがんを攻撃するという考え方なので、正確に到達すれば、正常細胞を傷つけることなくがん細胞は小さくなりますが、がん細胞に届かなければ当然、効果はありません。しかし、標的とする分子は、がん細胞の遺伝子レベルの老化によって形状が変わってしまうなどして、目印でなくなってしまうことがあります。また薬剤としては従来の抗がん剤に比べて毒性が低いため副作用も少ないのですが、投与される薬剤の量は多くなる場合があります。
免疫チェックポイント阻害剤は、免疫機構を抑制するがんの動きを阻害して、免疫の力でがん細胞を攻撃しようというものです。
免疫は、異物を見つけて排除するという反応で、がん細胞も免疫によって排除されます。
人は、生まれてからあまたの異物に出合うので、免疫は常に活性化されています。しかし、免疫細胞の暴走は生命にとって危険でもあり、そのため出合った抗原を記憶し、活性化を抑制するブレーキを持つようになります。がん細胞に対しても同様に、多くのがんの抗原に出合った結果、それに対して寛容になっていくのです。
がん細胞に対してブレーキがかかっている免疫細胞上には、PD-1やPDL-1といったタンパク質が表出します。免疫チェックポイント阻害剤は、これらのタンパク質を阻害することで免疫を作動させ、がん細胞を攻撃するというものです。
がんだけに作用し正常細胞の影響は最小に
こうして、がんの克服のためにさまざまな手段が開発されてきましたが、がんへの攻撃力という点では、やはり抗がん剤が強力であることは否めません。そこで考えられたのが「武装化抗体医薬品」です。
抗体医薬品は、抗原というタンパク質に特異的に結合する抗体を利用しています。病変のある細胞に特有のタンパク質を目印にしてその細胞に結合し作用するというものですが、武装化抗体医薬品は、抗体に殺細胞性の抗がん剤を結合させた抗体薬物複合体(ADC:Antibody-drug conjugate)です。がんの組織だけに抗がん剤が集中して作用し、かつ正常細胞への影響を最小限にするべく改良された薬剤です。
実は、武装化抗体の構想そのものは、かなり以前に登場していました。そこには当時、日本人研究者によって発見された、がん細胞の血管に特有の興味深い現象が寄与しています。がん細胞の血管には、正常な血管よりも大きな隙間があるというのです。血管透過性・滞留性亢進効果(EPR:Enhanced Permeability and Retention effect)といわれ、つまり大きな分子は正常細胞には届かず、がん細胞には届くことから、抗がん剤の分子を大きくし、がん細胞だけに到達するしくみが構築されました(図2)。これを利用して武装化抗体医薬品が一般に販売されるまでになったのですが、抗体と抗がん剤を結びつける「リンカー」の技術が追いつかず、酵素でリンカーが分解され、血中に抗がん剤がまかれてしまうということが分かり、構想は頓挫していました。
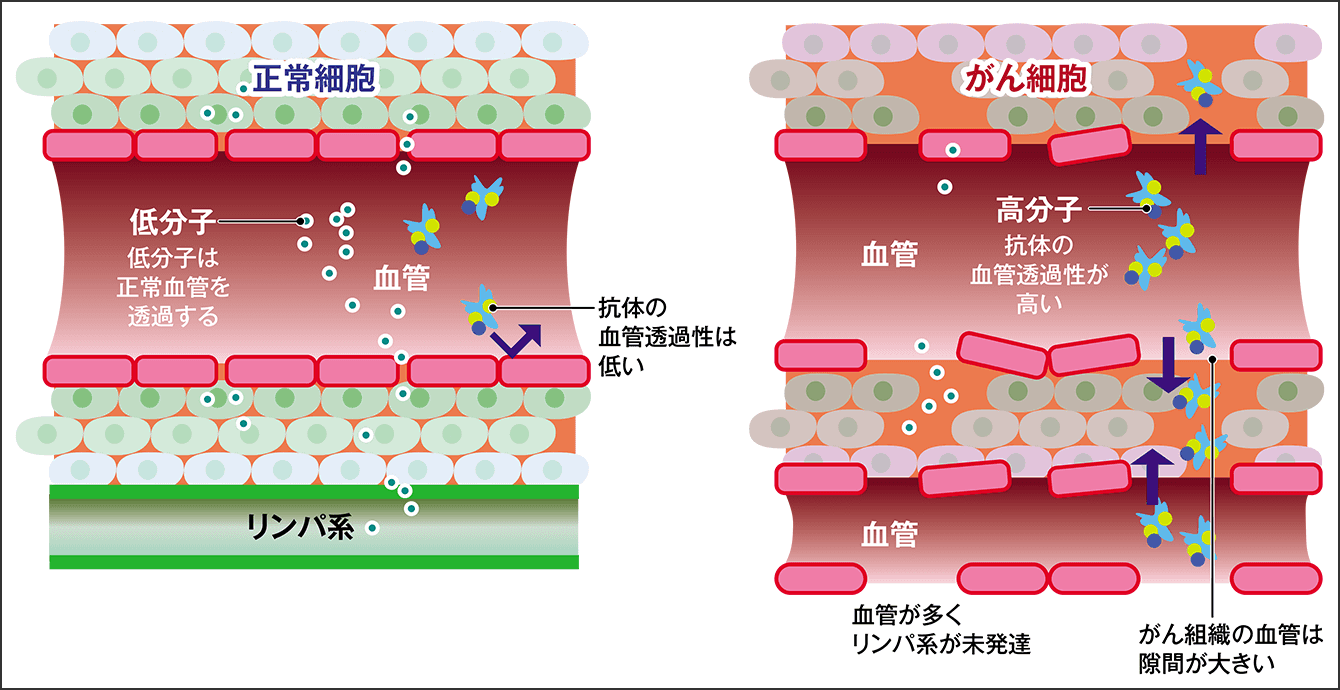
図2 細胞の血管透過性正常細胞では、水分や糖などの低分子は血管壁を通ることができるが、タンパク質など分子の大きいものは通れない。しかし、がん細胞は増殖が早いために血管の作りも粗く、高分子が血管の内外を通る。この特徴を利用して薬をがん細胞だけに届くようにした。
しかし、最近になってリンカーの問題が解消するなど、さまざまな技術が発展し、非常に優れた、新しい武装化抗体医薬品が実現しています(図3)。
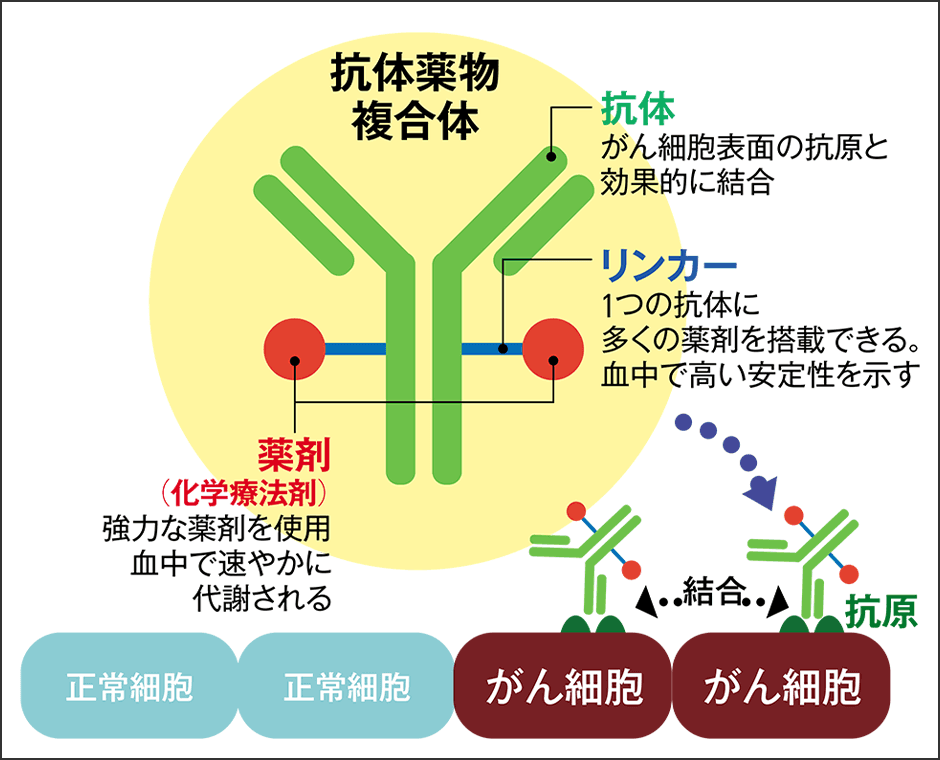
図3 武装化抗体構造がん細胞は増殖が激しく、大量の糖を消費して乳酸を産出するため、細胞の周辺環境が酸性になっているという特徴を利用し、現在のリンカーは酸性下でしか分解されない設計になっている
武装化抗体医薬品と、従来の抗体医薬品との大きな違いはがんを攻撃するプレイヤーです。従来の抗体医薬品は、がん細胞表面にある抗原に結合して、がん細胞増殖のシグナルを阻害するというしくみなので、メインプレイヤーは抗体でした。しかし、武装化抗体医薬品のメインプレイヤーは、抗体によって運ばれる薬剤です。以前は毒性が強過ぎて使えなかった抗がん剤を結合させ、がん細胞を直撃します。しかも最初のがん細胞から遊離した薬剤は、標的抗原がない、最初の細胞とは性質の異なる隣接するがん細胞にも突き刺さるように入っていき、死滅させることも分かりました。もらい泣き効果、バイスタンダー効果などといわれています。がん細胞も生存を懸けて、抗原を隠すなど多様な変異を見せますが、そのような細胞もまとめて一気に攻撃することができるというわけです。
武装化抗体の技術は、抗体を用いた分子標的治療薬の概念を変化させています。
先述したように、従来の抗体医薬品は抗体がプレイヤーですから、標的の抗原が少ない場合、作用は限られます。しかし新しい武装化抗体医薬品は、標的抗原が少なくても治療の効果を上げています。乳がんの場合、HER2というタンパク質ががん細胞の表面に出現するものがありますが、これをターゲットにした従来の分子標的治療薬は、出現の確認ができた10〜20%ほどの患者にしか有用ではありませんでした。しかし、新しい武装化抗体医薬品の臨床試験では、HER2の出現が少なくても50%の患者に有効性が見えています。
この発展系の一つが光免疫治療です。「がん細胞を焼く」ような、レーザーを利用した従来の光線力学療法とは異なり、がん細胞特有のタンパク質に結合し、かつ光に反応する薬剤を結合させるものです。光が当たると薬剤に含まれる色素が反応して薬剤が作用します。すると、がんの細胞膜が破壊され、免疫細胞も作動して、がんが死滅するというしくみです。光が当たる部分には高い効果を示す一方、体の深部など光が当たらない部分では薬剤が反応しないのですが、免疫が活性化されるという点は見逃せず、今後のさらなる研究が待たれます。
免疫チェックポイント阻害剤の進化
もう一つ、がんの新しい薬物療法として、免疫チェックポイント阻害剤の進化が挙げられます。
実は多くのがんでは、免疫細胞が認識しやすい目印が少ないという問題があります。がん細胞はもともと正常細胞ですから、がん細胞が持つ抗原もまた、正常細胞に似ており、免疫細胞はいっそうがん細胞に反応しにくいという側面があります。目印がなくては免疫細胞が作動しないのです。
そこで、遺伝子改変によって、がんの目印を強制的に認識するリンパ球を作ったのがCAR-T細胞です。患者のがん細胞から採取したTリンパ球を、がん細胞に特異的な抗原を認識する細胞に改変し、がんを攻撃しようというものです。
ただ、このCAR-T細胞による治療は、改変したT細胞の培養に時間がかかるなど、いくつかの課題がありました。そこで抗原に、より強力に反応するTリンパ球を、iPS細胞を利用して作ろうという方法も開発されています。iPS細胞は、大量の生産が可能で、加工もしやすい点が有利です。若く、元気のいい免疫細胞を多く導入して、がんに対して、多勢で戦おうという戦略です。若い細胞は暴走しがちでもあるので、サイトカインが大量に放出されて過剰な炎症が起きる可能性もあります。そこで、暴走し過ぎた細胞には自死するというプログラムを挿入するなど、改良も進められています。
武装化抗体医薬品のさらなる強みは、患者に合わせて薬を作れることです。武装化抗体医薬品には、抗体、薬剤、リンカーと3つのパーツがあり、それぞれに数種類あることから、これらの組み合わせを変えることで、薬剤の構成が多様に広がることとなります。
今、がんの治療にはゲノムを調べて、患者のがんのキャラクターに合った薬を見つけて効果的に使おうという流れがあります。ところが、変異の起きている遺伝子が同じでも臓器によって薬の有効性が異なることも多く、一般には、変異した遺伝子に有効だという薬が見つかり治療に至る患者は10%程度といわれています。それを受けて、約90%の患者に薬が見つからなかったのだから、がんゲノムを調べることに意義を見いだせないという意見もあるのですが、そこには誤解があるように思います。この結果は、約90%の患者にとって有効でない薬が分かり、現状では、標準治療の薬が最も有効だということを示しています。
ただ、患者にはどうしても、自分のがんにぴったりと合う薬が見つからなかったという思いが生まれます。武装化抗体医薬品によって、その様相も変わりつつあります。将来的には、有効な薬が見つからなかったという患者のがんのキャラクターを遺伝子治療で変えてしまい、既存の薬が効くようにするといった治療も可能になると考えられています。
薬物療法の流れは武装化抗体へ
がんの薬物療法は、「毒をばらまいて殺してしまおう」という当初の考えから、がん細胞特有の目印を頼りに弱い毒を届けて殺そう、あるいは、免疫細胞を使って殺そうという分子標的治療薬に移行しました。
そして今、武装化抗体が登場しました。私たちは、がんを克服するために、目的の細胞に行ってその場で正確に何らかの作用を起こす方法はないかということをずっと模索してきたのですが、武装化抗体を手にした今、それができるようになったという感触です。強力な薬剤をがん細胞に正確に届け、攻撃することができるようになったのです。
しかも、結合させる分子も、抗がん剤だけでなく、免疫を活性化させるサイトカインを結合させる例も出てきました。そのため、以前、効果が得られずに使用されなくなっていた抗がん剤や抗体医薬品が、武装化抗体というしくみによって改めて注目されるようになっています。武装化抗体の概念はまた、がんの治療のみならず、薬剤を必要な細胞に届けることができるという点で、他の疾病にも応用が可能でしょう。
がん克服には以前からさまざまな構想がありましたが、最近の薬物療法の発展は目覚ましく、以前は実現に10年はかかるだろうといわれていたような薬が、それほどの時を待たずして登場しています。がんの薬物療法は劇的に変化しています。