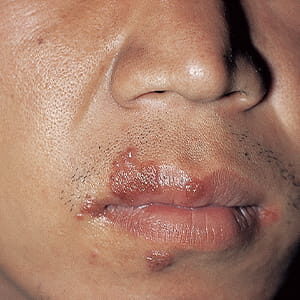
過剰な免疫反応で皮膚のバリア機能低下や強いかゆみが発症して、良くなったり悪くなったりを繰り返すアトピー性皮膚炎。これまでの治療法は炎症を抑えるステロイドなどの外用薬が基本で、決め手を欠いていた。しかしここにきて、かゆみのメカニズムが明らかになってきた。その結果、画期的な新薬が続々と開発され、重症でも安定したコントロールが可能になった。治療の選択肢も増えているという。
「難治性皮膚疾患」治療の転換点 メカニズム解明で誕生したアトピー性皮膚炎の「新薬」
構成/渡辺由子
アトピー性皮膚炎の治療は、皮膚症状の重症度を「軽症」「中等症」「重症」「最重症」に見極めて、その重症度に適した薬を選択し、今起こっている炎症を抑えて、皮膚をできるだけ良い状態でコントロールすることを目指します。まず従来治療について説明します。
どのレベルの症状でも外用薬治療が基本
どのレベルの重症度であっても外用薬の治療が基本になりますが、従来の外用薬の種類は、炎症を抑えるステロイド外用薬や免疫抑制剤のタクロリムス外用薬に加えて、皮膚に潤いを与える保湿剤の主に3種類でした。かゆみを抑えるための抗ヒスタミン薬の経口薬を、補助的に処方することもあります。
ステロイド外用薬は、炎症が起こっている皮膚の部位やその重症度に応じて、最も強い薬(ストロンゲスト)から弱い薬(ウィーク)まで5段階のランクのなかから選択します。炎症の部位や重症度に合わせた適正な薬を塗れば、炎症を速やかに抑える効果は非常に優れていますが、漫然と塗り続ける、あるいは部位に適さない薬を選択すると、皮膚委縮、紅潮、ニキビ、多毛などさまざまな副作用が起こることが問題となっています。
またタクロリムス外用薬は、登場した1999年当時、ステロイド外用薬以来の画期的な薬として脚光を浴び、現在も使用されています。しかし、塗ったときの刺激感や火照りが強く、使えない人が一定数います。
基本的な治療だけではコントロールが難しい中等症や重症例では、免疫抑制剤のシクロスポリンの一定期間の服用や、必ずしもガイドライン上は推奨されていませんが(日本皮膚科学会ガイドライン「アトピー性皮膚炎診療ガイドライン2018」)、ステロイド経口薬を短期間服用する治療を選択する場合があります。これら経口薬にも副作用があるため、長期間使用することはできません。
重症の場合では、大学病院等で1~2週間の「教育入院」でステロイド外用薬での徹底的な治療をし、一時的に症状を抑えることもよく行っていました。在宅治療では、1日2回、炎症の部位に丁寧に塗るよう勧めていますが、例えば炎症が全身に及んでいると、1回塗るのに20~30分もかかり、しかもベタベタして衣服に付いてしまうなど、仕事や学業に忙しい人にとって現実的ではありません。塗れば良くなるとわかっていても、塗る量や回数を減らしてしまい、コントロールできない状態に陥るのはよくあることで、私たち医師も患者の事情を理解しています。
このような治療が長年続いていましたが、2018年に約10年ぶりのアトピー性皮膚炎の新薬が登場し、中等症から重症でも安定した状態でコントロールできるようになったことは画期的でした。その後も、新薬が次々に発売され、今後、承認を待つ薬剤も目白押しで、アトピー性皮膚炎の治療が大きく変わっていくことが期待されています。
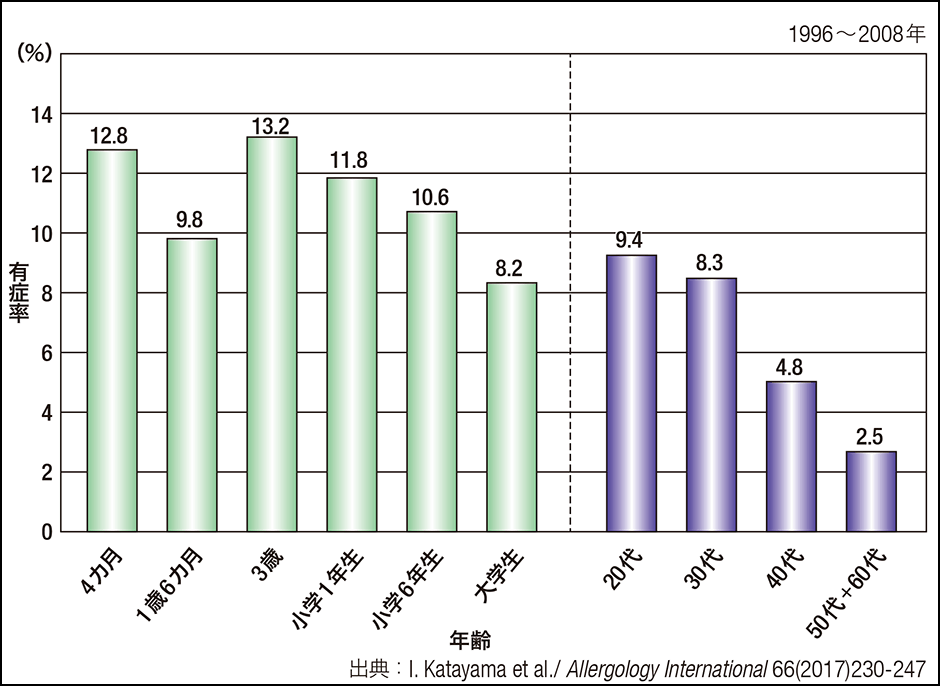
図1 アトピー性皮膚炎の年齢別有症率近年、アトピー性皮膚炎の患者の増加が懸念されている。一般的にアトピー性皮膚炎は、乳幼児期から幼児期に発症して加齢とともに有症率は下がっていくが、一部は再発を繰り返して成人まで慢性的に続き、完治の難しい皮膚疾患である。
かゆみが起こるメカニズム
新薬ラッシュの背景には、アトピー性皮膚炎の炎症のメカニズムが解明されてきたことがあります。アトピー性皮膚炎は、「2型免疫反応」といわれる寄生虫などの異物が体内に侵入したときに攻撃する免疫反応が、皮膚で過剰に起こっていて、皮膚のバリア機能の低下や強いかゆみの原因になっていると考えられています。
また、最近の研究から、IL(インターロイキン)-4やIL-13などの神経伝達物質のサイトカインが、かゆみ、皮膚の乾燥、皮膚の炎症などに関わる中心的な物質であることがわかってきました。また、かきむしる刺激がIL-4やIL-13などを発生させて知覚神経を刺激するなど、かゆみが起こるメカニズムは徐々に明らかになっています。
つまり、かきむしるとバリア機能が壊れて炎症が誘発され、かゆみを感じるために、かいてはダメだと思っていてもかきむしってしまう……、といった悪循環に陥ると考えられます。この悪循環をつないでいるのがIL-4やIL-13などで、これらをブロックして悪循環を断ち切れば、アトピー性皮膚炎悪化の要因を抑えることができるというわけです(図2)。
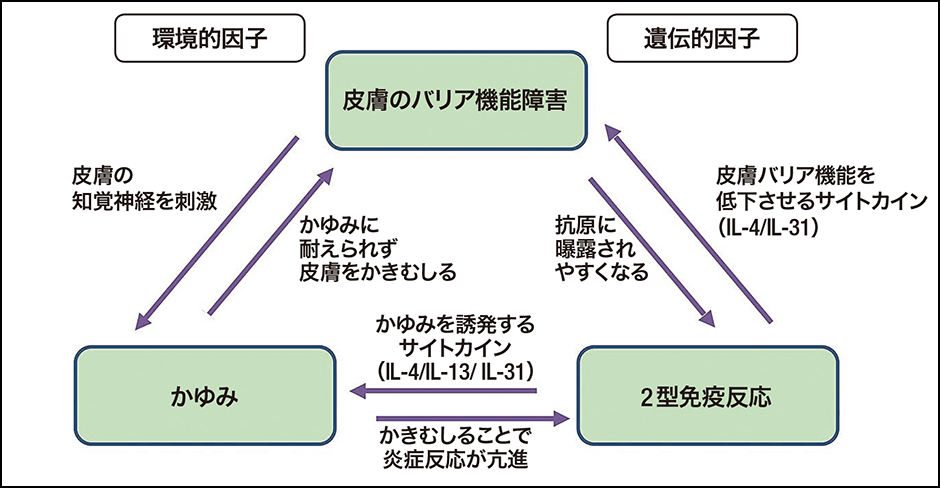
図2 アトピー性皮膚炎の病態「皮膚のバリア機能障害」「2型免疫反応」「かゆみ」の三大要因の悪循環が、悪化を促進させると考えられている。悪循環を断ち切る新薬の登場が、一筋の光明となっている。
2018年に登場した新薬は、生物学的製剤の「デュピルマブ」の注射薬です。生物学的製剤とは、通常は化学合成した物質でつくられる薬に対して、生物が生み出すタンパク質などの物質を応用してつくられた高分子の薬剤です。デュピルマブの作用機序は、IL-4やIL-13が結合しようとする細胞の受容体に、ピンポイントで蓋をしてブロックする働きがある「抗体医薬」であり、その作用によって細胞内で免疫の活性化が阻害されて、炎症が抑えられます。
デュピルマブは、15歳以上の標準的な治療をしても症状が改善しない中等症以上を対象に、基本的に2週間おきに注射をします。悪化した皮膚症状に対して即効性はありませんが、アトピー性皮膚炎の患者が最もつらい「かゆみ」は、注射したその日から抑えられて楽になったという例も多くあり、患者に喜ばれています。かゆみの抑制に伴って、皮膚の炎症症状も徐々に収まり、皮膚の状態を良い方向でコントロールすることが可能になっています。
デュピルマブは非常に優れた新薬
副作用は重篤なものはほとんどなく、頻度が高いものとして、結膜炎の症状が2~3割の方に出ていますが、皮膚科医が処方する点眼薬で対応できる例がほとんどです。デュピルマブは、副作用は少なく、効果は大きい、というところが非常に優れた新薬だといえます。
ただ、薬価が高いのが難点で、注射薬は1本約6万円で、保険適用になるので3割負担で約2万円、2週間おきの注射なので、月約4万円の出費になります。しかしデュピルマブは、糖尿病のインスリンのように自己注射もできるので、これを選択し高額療養制度が適用されると、かなり金額を抑えることができます。効果が十分認められた患者では、最適使用推進ガイドラインにおいて、約1年間の使用が推奨されています。1年以上の継続使用の患者も多くいます。ただし、一生続けなければならない薬ではないと考えられ、症状が強い間はしばらく続け、収まったらいったん休止し、悪化しそうになったら注射を再開、という治療も想定できます。ステロイド外用薬の量や塗る手間を考えると、デュピルマブは総合的にメリットが大きいのではないかと考えています。
2020年から2021年8月末までに、JAK(ヤヌスキナーゼ)阻害薬が小児用も含めて4剤登場しました。かゆみなどを伝達するサイトカインは、細胞の受容体に結合するとシグナルを発して、かゆみや炎症、バリア機能の障害などを誘発します。JAKは受容体からのシグナルを送るときに仲介する分子で、シグナル伝達分子と呼ばれています。JAK阻害薬は、JAKをブロックすることで、サイトカインから発せられるシグナルが阻害される仕組みを利用した薬剤です。
最初に、世界初のJAK阻害薬の外用薬として、「デルゴシチニブ軟膏」が発売されました。ステロイド外用薬と塗り方は大きく変わらないのですが、ステロイド外用薬の場合、強いランクの薬は顔などに塗ることはできませんが、デルゴシチニブ軟膏は唇などの粘膜や、ひっかき傷でジュクジュクしているような部位を除けば、どこに塗ってもよい薬です。ステロイド外用薬のストロンゲストよりも効果は下がりますが、顔や首などにも塗れる点に優れ、非常に使いやすい外用薬だと感じています。患者側も、症状が悪化したときは、短期的に強い抗炎症効果を持つステロイド外用薬を用いて炎症を抑え、コントロールが良好な時期はデルゴシチニブ外用薬を使用、という使い方をしています。この薬は、濃度を薄めた小児用もあり、効果を上げています。デルゴシチニブ軟膏の薬価は、ステロイド外用薬と比べほぼ同じか多少高い程度なので、経済的にも使い勝手のよい治療薬だと考えています。
JAK阻害薬の経口薬として、「バリシチニブ」と「ウパダシチニブ」が登場しました。いずれも関節リウマチなどの治療に使われていた経口薬で、アトピー性皮膚炎にも効果が期待できると承認されました。全身療法という位置づけで、デュピルマブ同様にかゆみに即効性が期待でき、炎症もしっかり抑える効果があります。「注射が怖い、苦手でデュピルマブが使えない」という方にも、両剤は適しています。
従来、アトピー性皮膚炎の治療で使われていた抗ヒスタミン薬や抗アレルギー薬などの経口薬は、慣習的に処方されてきましたが、実際の効果はかなり弱く、飲んでも飲まなくても変わらないケースが多くみられていました。それと比較して、かゆみの抑制に効果がある経口のJAK阻害薬は、バリシチニブは発売されたばかり、ウパダシチニブは承認間もないため、副作用を含めて今後の検証が必要ですが、従来の経口薬に替わる可能性は十分にあるとみています(図3)。
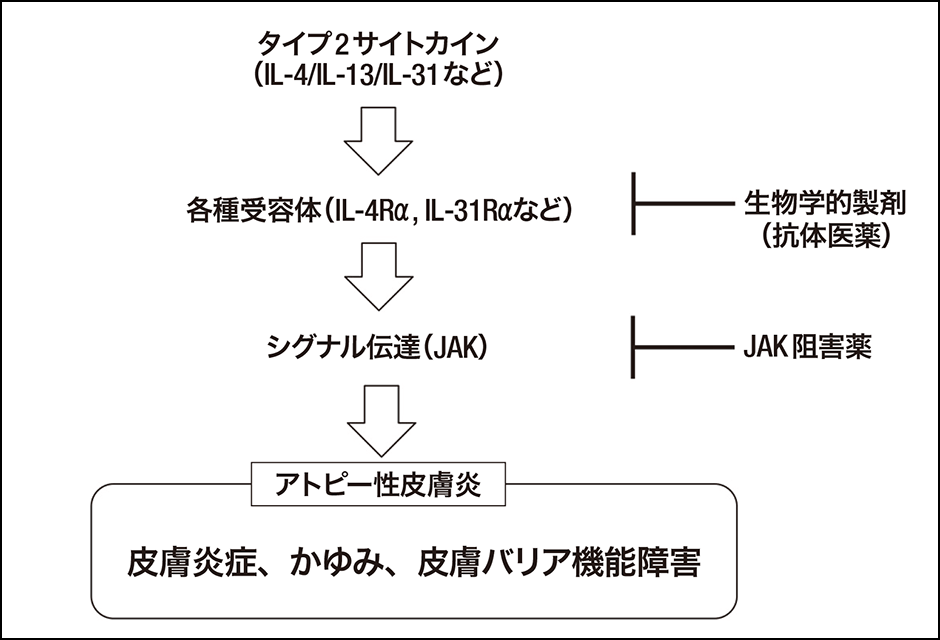
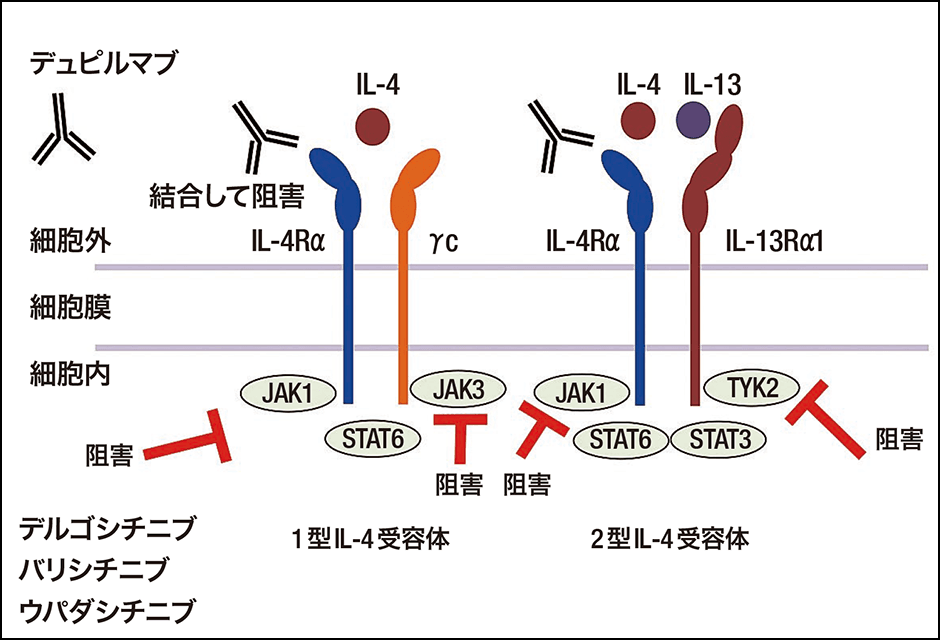
図3 アトピー性皮膚炎の免疫学的病態と新薬の標的作用部位相次いで登場したアトピー性皮膚炎の新薬は、大きく2種類に分類できる。かゆみを誘発するサイトカインIL-4やIL-13の受容体に蓋をするようにブロックする「抗体医薬」と、IL-4やIL-13などの受容体からかゆみのシグナル発信の仲介をするJAKを阻害する「JAK阻害薬」で、いずれも有効性が高い。
アトピー性皮膚炎の中等症以上を対象にした、抗体医薬の開発が活発化しています。抗体医薬の「ネモリズマブ」は、サイトカインのIL-31の働きを選択的に阻害する薬剤で、近い将来臨床応用されると思われます。今後数年の間に、JAK阻害薬も含めた新薬が登場する勢いは止まりそうにもありません。
大きな転換点を迎えた「アトピー治療」
アトピー性皮膚炎の新薬が2018年以降、続々と登場し、治療法の選択肢が増える良い時代になりました。従来の治療法では十分に効果が出なかった方や、一定以上の改善が望めなかった方でも、新薬を適切に使用することで、快適に過ごせるようになってきています。
一方、新薬を使った治療は、アトピー性皮膚炎の原因となる物質を抑えるという、ターゲットを考えた治療になるため、よりアトピー性皮膚炎の診断が重要になることが浮かび上がってきました。アトピー性皮膚炎の症状に似た、膠原病、皮膚のリンパ腫などと判別が難しいケースが含まれ、これらの病気に新薬の治療を行うと、増悪するケースがあることがわかっています。治療のターゲットが狭まれば狭まるほど治療の専門性が高くなり、最初の診断が重要になるのです。
また、新薬が登場して、アトピー性皮膚炎の治療は大きな転換点を迎えていますが、現時点では100%治せるわけではなく、抑えきれない部分がまだまだあります。これらを解決していくことが、今後の課題の一つです。そのため、従来のステロイドなどの外用薬をやめ、新薬の注射薬や外用剤、経口薬だけで収まる、というわけではありません。あくまでも、従来の治療法と併用してよりよい効果が得られるので、今後も外用薬でしっかりと皮膚症状を抑えることが、患者のQOL(生活の質)を良いレベルで維持していくには、非常に重要です。
新薬を含めた現在ある治療法は、対症療法でしかないことも理解する必要があります。しかし、対症療法を続けて良好なコントロールを長期間維持していけば、根治療法につながる可能性はゼロではありません。そのための長期的な効果の検証も必要です。さらに、発症や悪化のメカニズムで解明すべきことは山積しているので、その解明と、根治療法の追究は、今後も続けていくことが求められています。
日常生活で悪化させない工夫を挙げておきましょう。アトピー性皮膚炎の治療の土台となるのが、自分はどういうときにかゆくなるのか、かきむしってしまうのかをきちんと認識することです。認識しておけば、その問題を避けるようにすることが、悪化を防ぐ第一歩になります。
なかでも、ストレスはかゆみに多大な影響を与えることがわかっています。仕事や学業上の問題、家庭問題、人間関係、コロナ禍の不安、身近なところで寝不足など、さまざまな問題に起因するストレスは避けられないものですが、可能な範囲で精神的、肉体的なストレスを避けることが、悪化を防ぐためにも必要です。ストレスが軽くなるような、自分なりの気分転換を見つけてください。
患者のなかには、「従来の治療法で治らなかったし、このままでいいや」と半ば諦めているような方もいますが、今ならば良い状態でコントロールできる可能性が高くなっています。ぜひとも皮膚科専門医に、今の状態ならば、どのような治療を選択できるのか、相談することをお勧めします。また、新薬を使った治療を始めている方は、通院治療をやめずに、定期的に皮膚の状態を振り返り、かかりつけ医と相談しながら治療を選択していくことが重要だと考えています。どなたも、決して諦めずに治療を続け、快適な日常を手に入れてほしいと願っています。