重い腎不全の治療に欠かせない透析療法には「血液透析」と「腹膜透析」の2種類あるが、ほとんどが血液透析に頼っているのが現状だ。しかし血液透析は大量の清潔な水を消費するうえ、電気も必要となるため、インフラの状況に大きく影響される。そのため災害時は、被災地の透析施設と国や自治体との連携が重要な課題となる。近年、地震や台風、集中豪雨など、大規模な自然災害は増加傾向にある。いつかは起きる激甚災害を想定した、確かな体制づくりが重要だという。
特集 ここまできた! 「腎不全」医療 インフラに影響される透析医療 「激甚災害」に備える体制
文/渡辺由子 イラストレーション/千野六久
腎臓の機能が低下した慢性腎臓病の患者数は、約1330万人とされている。腎機能の低下がさらに進んで末期腎不全になると、治療法は「腎代替療法」の腎機能を人工的に置き換える透析療法か、腎移植を選択することになる。腎移植はドナー(臓器提供者)の不足で、希望がかなう患者は年間2000例程度。一方の透析療法を選択している患者は、2021年末の時点で約35万人に上る。
「特に血液透析は災害に脆弱である」
近年、日常生活の維持が困難になる激甚災害が多発し、疾患や障害を持つ、いわゆる災害弱者への影響は大きい。「なかでも、電気や水道といったインフラに依存する透析医療は、中1~2日で透析を行っていたのが、災害によって1日延びてしまうと、命に関わり、迅速な対応が求められます。そのため、透析医療に関わる医療者には、古くから『透析医療、特に血液透析は災害に脆弱である』という危機意識があります。インフラが途絶した地域から患者を連れ出し、あるいは患者自身に移動してもらって、安全でインフラが整っている地域で治療を継続するという、『災害時には助け合う』文化とコンセンサスを持っています」と、日本透析医会副会長の山川智之医師は、話す。
透析療法は、「血液透析」と「腹膜透析」の2種類に大別される(図1)。血液透析は、血液を体外へ出して、腎臓の糸球体と同じ働きをするダイアライザー(透析器)を介して、血液中に含まれる老廃物や余分な塩分・水分を除去し、浄化された血液を体内へ戻す。主に医療機関で週3回、1回につき3~5時間かけて行われる。
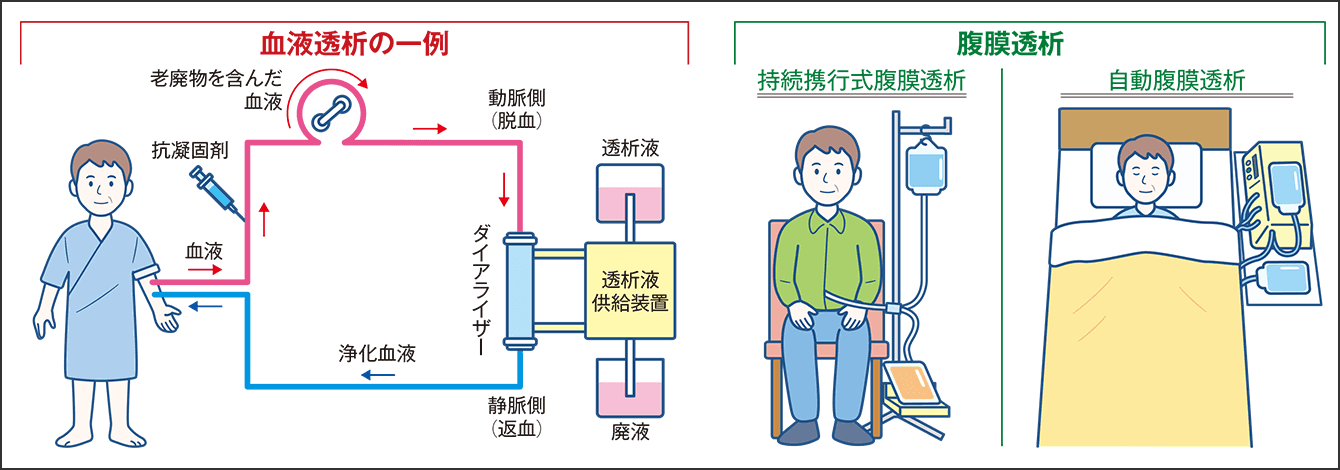
図1 血液透析と腹膜透析透析療法にはさまざまな方法があり、医療施設に通院して血液を浄化する機器で行う「血液透析」と、自分の腹膜を使う「腹膜透析」に大別される。腹膜透析には、1日数回手動で透析液を交換する「持続携行式腹膜透析」や、自動腹膜透析装置を用いて主に就寝中に透析液を交換する「自動腹膜透析」がある。
腹膜透析は、腹部にある内臓の表面と腹壁の内側を覆っている腹膜に、透析液を溜めて血液を浄化させる治療法である。透析患者約35万人のうち、腹膜透析は1万人程度とされる。数時間かけて腹腔内の透析液に老廃物や余分な塩分・水分が移動し、その透析液を排出させる。1日に3~5回繰り返し、透析液の交換は1回につき30分程度かかる。あるいは、夜間の就寝中に機器で自動的に透析液を交換する方法もある。血液透析と腹膜透析のどちらにするかは、腎臓の状態や患者のライフスタイルに合わせて、選択することになる。
停電時は腹膜透析もできなくなる
血液透析は、透析液を精製するための大量の水道水と、機器を動かす電気が必要である。日本では、多人数用透析液供給装置で精製するタイプが主流で、透析液の精製のために1人1回あたり最低約100~120ℓもの清潔な水道水が必要になる。災害時に備えて、規模の大きい医療施設は自家発電設備や貯水槽があるが、規模の小さい診療所やクリニックでは設置が難しいこともある。
「腹膜透析は、以前は点滴のように高低差を利用して透析液を交換していたため、『電気を使わない腹膜透析のほうが、災害に強い』と思われています。しかし、現在は感染防止のため、透析液バッグやカテーテルの着脱と透析液の交換を機器で行っており、停電があれば、血液透析と同様に腹膜透析ができなくなります」と、山川医師は言う。
災害でも施設で血液透析を続行できるかを判断する、下記の5つの条件があり、1つでも欠けた場合は、続行が不可能になってしまう。①建物や設備が治療に支障が出る程度には壊れていない。②電気が供給されている(外部電力または自家発電)。③透析療法に必要なだけの水が供給されている(水道または給水)。④物品、薬品、食料がある。⑤医師、スタッフがいる。
では、過去の災害時にはどのような対応がとられていたのだろうか。日本透析医会や日本透析医学会では、それぞれ災害対策に携わる委員会等が対応に取り組み、災害時の診療体制の確保を行ってきた。
報告によると、1995年の阪神・淡路大震災では約50の透析施設が操業不能となって、一時的透析不能患者は、阪神間の各都市で3000人に上ったそうである。
「日本透析医会の災害対策事業として、1991年に透析患者を登録する事業を開始しました。しかし阪神・淡路大震災では、患者登録事業は有効活用の実績を残せず、医療者間の連携による『支援透析』がボランティア的に行われていました。支援透析とは、例えば神戸で透析できない患者が大阪で透析を行うものです。当時は、透析可能な施設の情報や患者の移動など、コーディネートを担う仕組みが整備されていませんでしたが、自然発生的に大勢の医師等が指揮を執って対応できました。日本透析医会の患者登録事業は阪神・淡路大震災で実績を残せなかったことから中止となり、その反省を基に、新たなシステムとして、被災情報や支援情報などの共有に特化した『日本透析医会 災害時情報ネットワーク』を2000年から稼働しました」(図2)
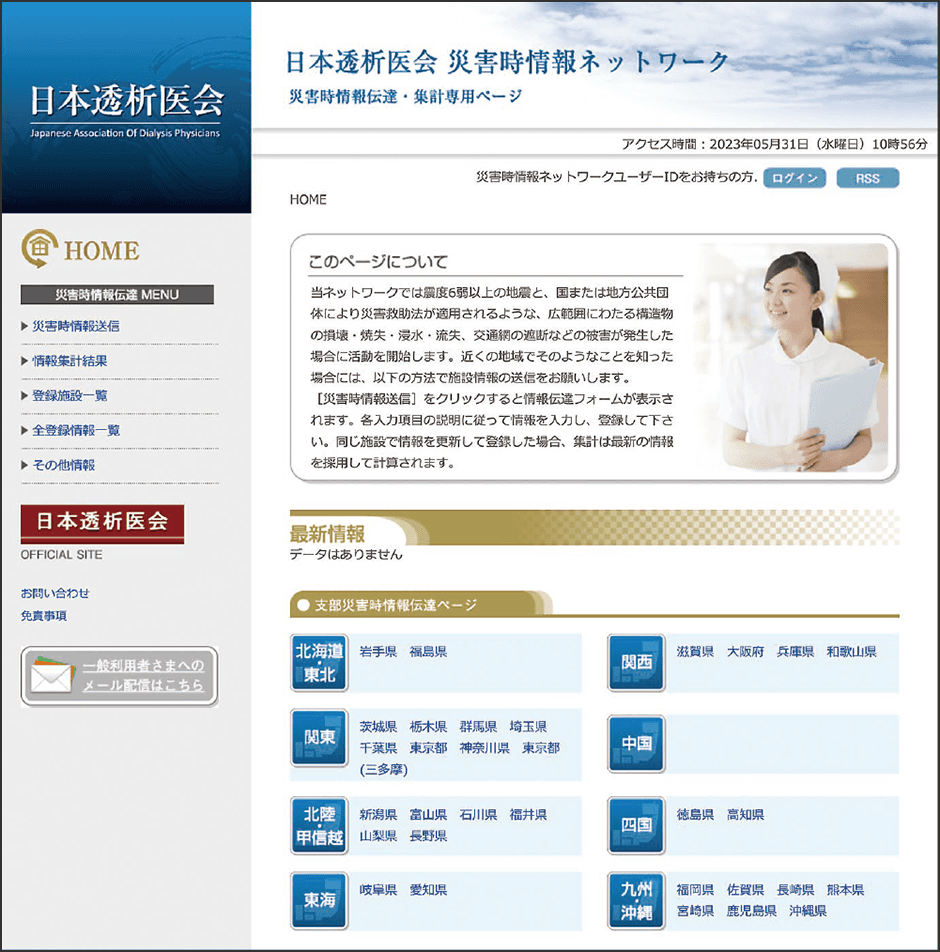
図2 日本透析医会 災害時情報ネットワーク被災情報や支援情報などの共有に特化した「日本透析医会 災害時情報ネットワーク」。
2011年の東日本大震災の発災時、山川医師は東京で日本透析医会と日本臨床工学技士会、日本腎不全看護学会、全国腎臓病協議会の合同会議に出席中だった。
「会議は地震発生のため中止となり、日本透析医会の前会長がその場で災害対策本部設置を宣言し、私が災害対策の実務を担うことになりました」
当時の透析患者約30万人のうち、東日本大震災の被災によって、一時的に数百の施設で透析不能になり、約1万人が自分が通っている施設(自施設)で透析ができない状況となったが、多くは被災地の透析施設間の連携と協力で解決できた。
「東北地方の透析施設は、東日本大震災以前から、地震災害が想定されてきたために備えができていました。東北地方を中心とした、透析医療関係者の日頃からの努力と抜かりのない準備に、感銘を受けました。ただ、被災地の施設で解決できないことに対して、私たちは遠隔地から支援を行う広域支援に携わりました。その一つが、宮城県・気仙沼市立病院の透析患者の搬送です。沿岸部は巨大津波で大きな被害を受けましたが、同院は比較的早くに復旧することができました。一方で、周辺の施設の復旧が遅れて、これらの施設の透析患者が同院に集中し、連日の支援透析により、スタッフの疲弊が看過できない状況となったのです。このため、国や自治体と協議を重ね、患者約80人を自衛隊機で北海道へ搬送し、札幌近隣の医療施設で支援透析を行うことを決定しました」
被災地の透析施設と国や自治体との連携
2016年の熊本地震では、停電は短期間だったが、地下水を水源にする水道で、復旧しても地震による地下水の濁りがあり透析用水として使えるレベルではない施設もあった。しかし地元の透析医療関係者と自治体、自衛隊など国の機関との連携が非常にうまくいき、給水車が迅速に手配されて、事なきを得たという。
「日本透析医会では、福岡県透析医会に対して数百人規模の支援透析を依頼し、受け入れ体制も整えられていましたが、厚生労働省や熊本県などが連携して、自衛隊によって透析施設への優先的な給水が行われました。支援透析はほぼ熊本県下で完結し、組織的な透析患者の移動は、数十人にとどまりました。この経験もあり、私たちが特に強調しているのは、被災地の透析施設と国や自治体との連携です。厚労省の示す防災計画には災害時の透析医療についての行動計画があり、そこには日本透析医会の役割が明示されています。2020年度から3年間にわたり、厚生労働科学研究費補助金の腎疾患政策研究事業で、私が研究代表者として『慢性腎臓病患者(透析患者等を含む)に特有の健康課題に適合した災害時診療体制の確保に資する研究』を実施しましたが、そこでは透析施設や患者が災害に備えてすべきことに加え、自治体、透析医会支部などの地域団体が連携して災害に備える体制づくりを確立することなどを提言しています」
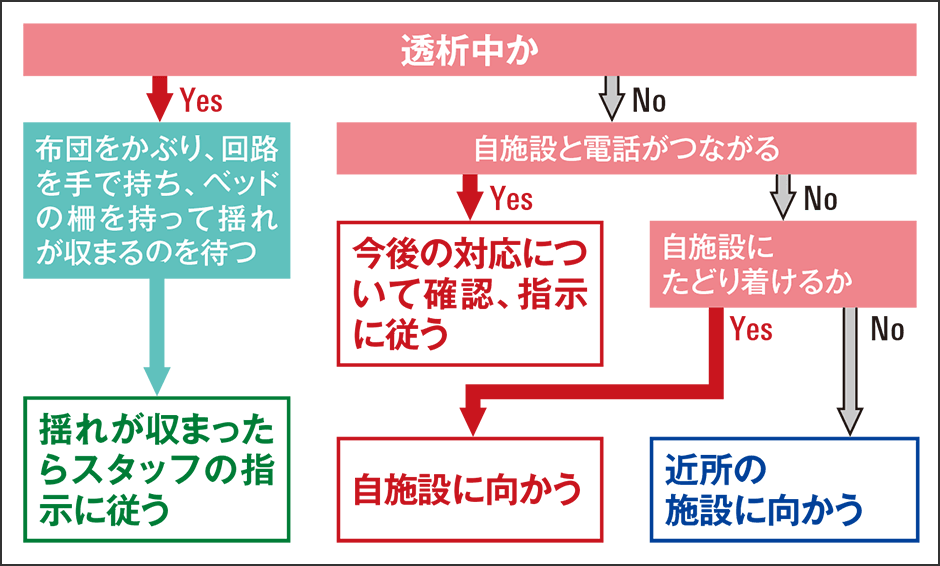
災害時の患者側の対応について、山川医師はこう語った(図3)。
 出典:厚生労働科学研究費補助金 腎疾患政策研究事業「慢性腎臓病患者(透析患者等を含む)に特有の健康課題に適合した災害時診療体制の確保に資する研究」研究班編(研究代表者・山川智之)より改変
出典:厚生労働科学研究費補助金 腎疾患政策研究事業「慢性腎臓病患者(透析患者等を含む)に特有の健康課題に適合した災害時診療体制の確保に資する研究」研究班編(研究代表者・山川智之)より改変
図3 被災時対応フローチャート大きな災害が起こると、停電や断水、施設や設備の損壊などのために、多くの施設で透析ができなくなる場合がある。災害時にいち早く透析を受けるためには、自施設の状況の把握や現地までの移動手段など、事前に家族や知人、友人とともに考えておくことが大切だ。
「まず、災害が起きるのは、透析中なのか、そうでないのか。透析中に地震が起きた場合、揺れている最中はスタッフがベッドに近づくのは難しいので、患者自身で自分の身を守ります。落下物から身を守るために布団を頭からかぶり、可能であれば、針が抜けないように回路を手で持ち、ベッド柵を持って揺れが収まるのを待ちましょう。その後透析を中断すると施設側が判断した場合は、スタッフの指示に従い、必要に応じ施設外の安全な場所まで避難します。もしも、透析を受けていない時間帯で、自宅、職場、学校、外出先などにいる場合、どう行動するかは各自が考えておきます。また、災害後に透析を行う場合に、自施設でできるか否か、他施設へ移動するのかなど、基本的には施設側、医療者側がどこで透析を行うかを判断します。つまり発災後は、施設単位で動くことになるので、その日に透析の予定がある患者については、原則自力で施設に集合してもらうことになっています。災害時に電話はつながりにくい状態になりますので、連絡なしで構わないので直接施設へ向かってほしいのです。自力で移動できない方は、家族の力を借りるなど、平常時から家族と話し合っておいていただきたいと思います。東日本大震災では、医療施設からの送迎車が来ないから、自宅でずっと待っていたという患者がいたようです。必要な物品も、移動手段についても、人任せにせず、災害時にはどのようにすべきかということを考えてほしいと思います」
透析医療に影響を与える災害は多種多様
血液透析を行う高齢患者の増加に伴い、災害時の移動手段は大きな課題となっている。1995年の阪神・淡路大震災当時の透析患者の平均年齢は約58歳であり、自己判断で自力で避難した患者が多かったという。しかし2021年末の患者平均年齢はおおよそ70歳まで上昇しており、高齢者の独居も増えていることから、自力で移動できる透析患者は激減しているのが現実である。従って家族との話し合いや、独居の場合は施設側との取り決めなど、事前の準備が大切となる。
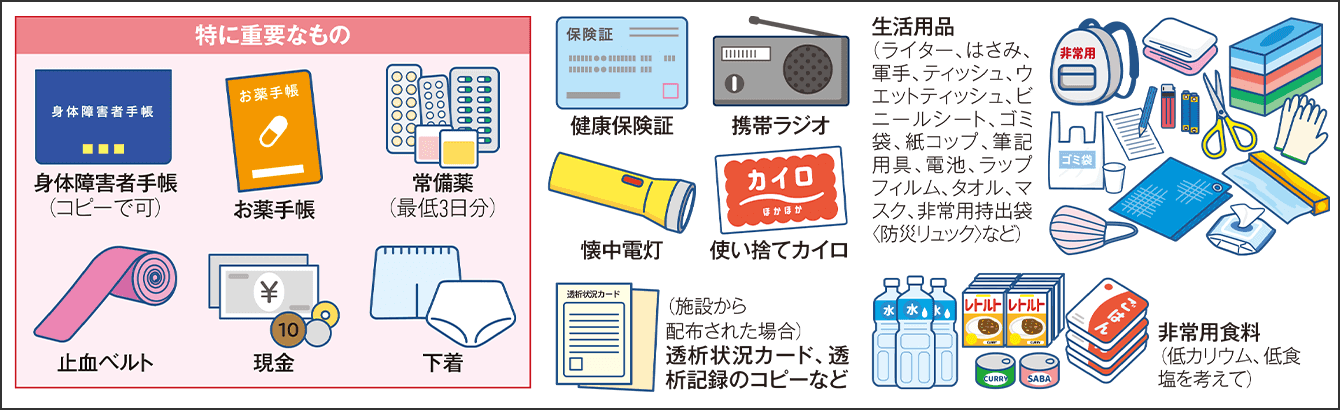
災害時に持ち出すべきものについて、特に重要なものを含め、図4に示した。「なかでも、『お薬手帳』は重要で、『常備薬』と『禁忌の薬剤』は、他施設の透析に関わる医療者側が最も知りたい情報です」と山川医師は話す。
 出典:厚生労働科学研究費補助金 腎疾患政策研究事業「慢性腎臓病患者(透析患者等を含む)に特有の健康課題に適合した災害時診療体制の確保に資する研究」研究班編(研究代表者・山川智之)より改変
出典:厚生労働科学研究費補助金 腎疾患政策研究事業「慢性腎臓病患者(透析患者等を含む)に特有の健康課題に適合した災害時診療体制の確保に資する研究」研究班編(研究代表者・山川智之)より改変
図4 災害時に備え用意したい持ち出し物品災害時に備えて、事前に準備しておきたい物品を示した。避難や他施設での透析が長期間に及ぶ場合、服薬を怠ると合併症の危険性が高くなる。普段服用する薬を記載したお薬手帳は必携品だ。食事管理が必要な透析患者は、非常用食料についても、減塩食品などを備えておきたい。
また、腹膜透析については、透析液の入ったバッグなど、腹膜透析用のキットをメーカーが提供しているが、大きな災害があった場合は、メーカーから連絡があるので、状況を伝える。停電などで透析液バッグの交換ができない場合は、管理施設への相談が必要になる。
いつかは起こるであろう、南海トラフ地震や首都直下型地震等々、激甚災害への備えを怠らないようにしたい。だが、山川医師は、次のように注意を促した。
「透析医療に影響を与える可能性のある災害は、大地震、津波、台風、集中豪雨、火山噴火などの自然災害から、都市大火災、大規模停電、化学爆発、大規模交通災害、原子力災害、各種テロなど人為的な原因によって起こり得るものまで、多種多様です。特に私が気にしているのが、火山噴火です。最近政府などが富士山噴火への災害対応を討議し、自治体で避難マニュアルなどを公表していますが、医療者も患者も一般の人々も、火山噴火に対する認識が低く、知識も対策も不十分ではないかと考えています。富士山噴火をはじめ、大規模な火山噴火が起きれば、火山灰によって送電線がショートし停電となる、浄水場が利用できない、交通インフラが損壊するなど、都市機能が麻痺する可能性があります。そのときにどう対応するか、今からでも遅くないので、しっかりと協議することが重要だと考えています」
災害大国の日本において、週3回の治療を必要とする透析医療を維持するためには、平時からの備えが必要であることを改めて認識した。