早期発見を目的とする検診は、対策型と任意型の2種類ある。対策型は主に自治体が実施するいわゆる「5大がん」を対象とした検診。数十万人を対象にした長期間にわたる疫学調査に基づいて、科学的に証明された検査だけを採用した信頼性の高い検診で、誰もが容易に受診できる。一方、「人間ドック」をはじめとする任意型には、リキッドバイオプシーのような新たな検査や、最先端の機器を使用した検診が多数あり、どの検査が適切なのかを見極めることが重要になってくる。
〈シリーズ〉がんから身をまもる
第2回 進化する「予防・検査・診断」 対策型と任意型——
早期発見の要となるがん検診
文/飯塚りえ
がんの検診は、大きく分けて「対策型」と「任意型」という2つがある。対策型は市区町村が行う住民検診で、集団全体のがんによる死亡率・罹患率を減少させることを目的としている。一方、任意型は、文字通り、受けたいと思う個人が受診するもので、いわゆる人間ドックなどがこれに該当する。提供する施設や費用、方法はさまざまだ。対策型はごく基本の検診しか行わず、任意型はさらに精密な検査をするようなイメージを持つかもしれないが、少々異なる。
国立がん研究センター中央病院検診センター長で消化器を専門とする小林望医師によると、対策型の検診では、数万人、時に数十万人を対象に、長期間にわたる調査を行った上で、利益が不利益を上回ることが科学的に証明されている方法だけが推奨されている。有効なエビデンス(科学的根拠)を得るのは容易ではなく、だからこそ、対策型の検診方法は信頼に値する。精度管理においても、画像の読影は、違う2人が見る「二重読影」など、ルールが細かく決められている(表)。
| 対策型検診 | 任意型検診 | |
|---|---|---|
| 目的 | 対象となる集団のがん死亡率・罹患率の減少 | 個人としてのがん死亡率・罹患率の減少 |
| 代表例 | 住民検診、職域検診※ | 人間ドック |
| 検診方法 | 一律に決まっている | 個々に適切なものを選択する |
| 検査の特徴 | 精度だけでなく、侵襲が低いこと、費用が安いこと、偽陽性が少ないことも重視している | がんを正確に診断することが優先され、多少の負担・不利益は許容されることが多い |
| 検診の根拠 | 利益が不利益を上回ることが確認されている | 必ずしも評価されていない (不利益のほうが大きい可能性もある) |
| 費用 | 公的資金を利用 | 原則自己負担 |
| 品質保証 | 目標が設定され、モニタリングされる | 行われないことが多い |
| 対象者 | 検診受診によって利益を受ける年齢層が勧奨される | 明確な基準はなく、個人の希望が優先される |
20代のピロリ菌感染率は10%を割っている
対策型の検診の方法は、直近10年では大きく変わっていないが、胃がんの検診は、胃X線検査か胃内視鏡検診のどちらかを選べるようになり、対象年齢が40歳以上から50歳以上へと引き上げられた。今後、胃がん検診はさらに変わる可能性がある。
その大きな理由として、胃がんの主要な原因となっているピロリ菌(ヘリコバクター・ピロリ)の感染率が減っていることが挙げられる。そもそも若い世代は井戸水などの環境要因によるピロリ菌感染がほとんどなく、親から子への家庭内感染も少なくなったおかげで、20代の感染率は10%を割っている状況だ。加えて2013年のピロリ菌除菌治療の保険適用が奏功して胃がんにかかる人は減少している。ただし、ピロリ菌を除菌しても、感染によって起こった胃粘膜の萎縮はある程度残ることが多く、胃がんリスクが完全になくなるわけではないため、感染歴のある人は続けて検診が必要になってくる(図1)。
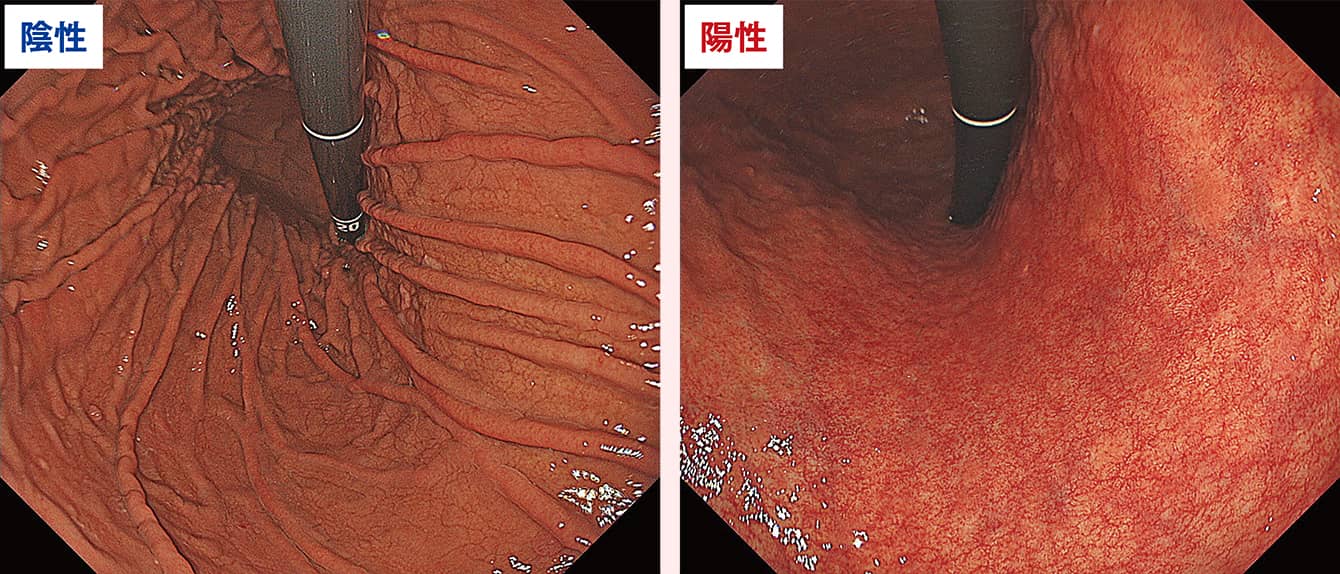
図1 ピロリ菌(ヘリコバクター・ピロリ)による胃粘膜萎縮の有無左はピロリ菌陰性、右は陽性。長い間のピロリ菌の影響によって、胃粘膜が萎縮する。そうした変化は専門医であれば内視鏡などの目視でほぼ判断できるという。
一方、未感染の人の胃がんリスクは極めて低く、将来的には、ピロリ菌感染の有無によって検診の方法を変えるべきではないかという議論もある。
子宮頸がんの検診は、子宮頸部の細胞を採取して異常細胞の有無を調べる検査だけでなく、原因となるヒトパピローマウイルス(HPV)の検査も、推奨される方法の一つに加えられた。検診の精度は確実に上がるが、反面、偽陽性も多いという。HPV感染が陽性であった場合、どの程度の経過観察期間を設けるのか、陰性であれば、次の検診はいつまで不要かなど、検診後のスキームが完全に確立されておらず、課題が残っているそうだ。
対策型の検診方法で変化があったのはこの2点だが、今後、変わる可能性があるのが、肺がん検診だ。肺がん検診は現在、胸部X線検査と、50歳以上で喫煙指数が600以上の人を対象にした喀痰細胞診が行われている。
- * 喫煙指数:1日に吸うたばこの本数×喫煙年数をかけた数値。
国立がん研究センター中央病院検診センターで呼吸器を専門とする土田敬明医師は言う。
「胸部X線を標準検診に推奨しているのは日本だけで、海外の多くの国では、低線量胸部CTを推奨しています。欧米での調査では胸部X線と低線量胸部CTを比較した結果、低線量胸部CT検診のほうが肺がん死亡率が20%ほど少なかったとの報告があり、これを受けてアメリカでは検診方法として低線量胸部CTを推奨しているのです」
しかし、日本で対策型に採用するには、いくつか検討すべき点がある。
「この調査は欧米人を対象としていますが、欧米とアジアでは、肺がん関連の遺伝子型が異なります。欧米人の遺伝子型の肺がんは比較的予後が悪く、早期に発見することが治療に有効ですが、アジア人の肺がんの場合、“早期”が比較的長い。仮に今年の検診で見逃しても、翌年の検診で見つかれば治療が可能な性質のものもあり、過剰診断にもつながります。こうしたことから、この調査をそのまま、日本人の検診に適用することはできないのです」(土田医師)
肺がんには大きく分けて、中心型と末梢型の2種類があるが、中心型肺がんは喫煙によるものがほとんどだ。喫煙率が30%を下回る現在の日本では、中心型の肺がんが減少している。低線量胸部CTと比較して胸部X線は、どちらかというと小さな末梢型を苦手としており、検診の手法として議論の余地がある。
一方で、低線量胸部CTは、アジア人に多い「すりガラス状結節」も写る。これはCT画像で濃度が高くなっている部分で、経過観察の間に消えてしまうこともあれば、前がん病変として、さらに精密検査を行うなどの処置が取られることもあるが、やはり過剰診断の懸念がある。
「がんかもしれない何か、が見つかったと言われれば、誰もが不安になるばかりか、早く見つけ過ぎて、治療せずに済んだ肺がんを見つけてしまう可能性もあるのです。肺がんの中にもおとなしい種類のものがあり、亡くなった方を解剖したら肺がんが見つかったということも少なくありません」(土田医師)。
X線に比べると、被ばく量も多くなる上、日本は他国に比べてX線の読影技術が高いといった背景もあり、低線量胸部CTを対策型に導入するのが遅れているというが、すでに低線量胸部CTは、多くの病院で任意型の検診に利用されている。
「結節が見つかった後のスキームについては、日本CT検診学会のガイドラインやアメリカ放射線学会の判定基準に則って運用されており、日本肺癌学会でもガイドラインを作成中です。さらに先頃、超低線量胸部CTが開発され、被ばく量もX線と同程度にまで減っています。CTによる検診で肺がんの死亡が減ることは広く認められていますので、今後、対策型に導入される可能性があります」(土田医師)
大腸内視鏡は小さなポリープも発見できる
大腸の内視鏡検査は対策型に採用されていないものの、便潜血検査で要精密検査となった場合に行われるもので、信頼度は高い。
「正しいやり方で採用すれば有効だろうというのがコンセンサスです。検査は、当日に下剤を2ℓほど飲んで大腸を空にし、その後、肛門から内視鏡を入れて全大腸を観察します。小さなポリープが発見された場合、そのまま治療まで行うこともできます。苦痛を感じることがあれば適宜鎮静剤を使用します」(小林医師)
その他の検査方法としては、カプセル型の内視鏡(図2)と大腸CT検査がある。カプセル型の内視鏡は、1秒間に数枚程度撮影しながら腸内を移動する。撮影された画像が処理されて専門医の読影に回る。検診前の下剤に加えて、途中でもさらに2ℓほどの下剤を飲む必要はあるが、通常の内視鏡検査と違って内視鏡自体による苦痛を感じることはない。
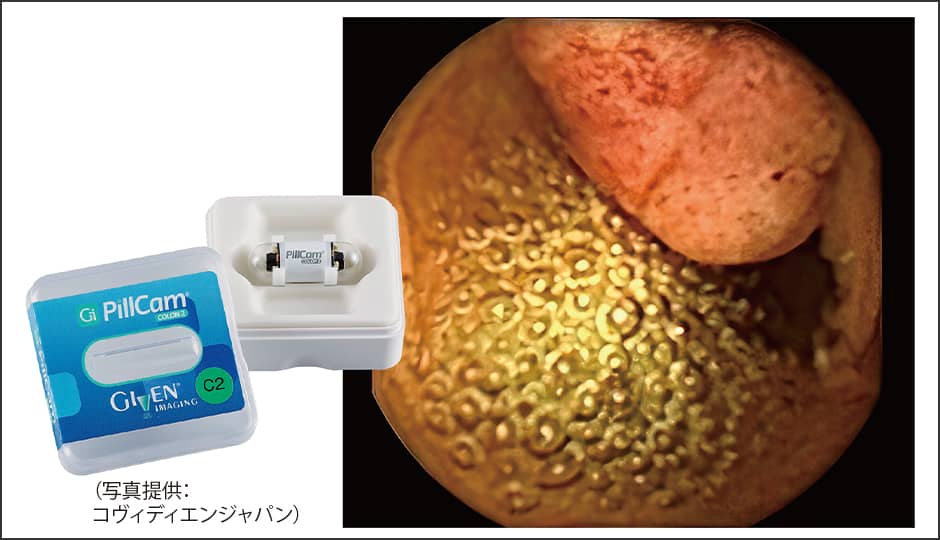
図2 カプセル型の内視鏡主要なカプセル型の内視鏡は、長さ約32㎜、直径約12㎜程度。右写真上側の赤くなっている部分がポリープ。
CTの検診は、事前に検査食を摂ったり腸にガスを注入したりする必要があるが、その後はCTであおむけとうつぶせの状態で撮影すると、内視鏡のような画像が生成される。
「受診する人の体への負担は軽いのですが、内視鏡は小さなポリープも見つけることができるのに対して、カプセル内視鏡やCTではそこまではできません。今は、あくまでも通常の内視鏡検査が困難な場合の選択肢の一つとして考えられています」(小林医師)
乳がん検査はマンモグラフィーが推奨されているが、超音波検査を行う自治体もある。年齢によって検診の方法を選べるところもある。
「どちらの検査も得手不得手があります。超音波検査は、石灰化だけしか現れてこないようながんが苦手ですが、日本人、特に若い人に多いデンスブレスト(乳腺の割合が多い)タイプでは、超音波検査のほうが、見逃しが少ないといわれています。
現在、主流のマンモグラフィーは、X線を1方向から当てて撮影する平面的な画像ですが、X線を多方向から当てて3次元画像を構築できる新しい機器も登場していて、病巣をより鮮明に見ることが可能になりました」(土田医師)
検査機器はこの10年で飛躍的な進歩を遂げていて、高解像度の検査画像はより正確な診断を可能にし、小型化したレンズを搭載し、より柔軟で細くなった内視鏡は、受診者の負担をかなり軽減している。
機器の進化という点で忘れてならないのがAIだろう。
「医療分野でもAIを搭載した機器を導入する施設が少しずつ増えています。大きな利点は、検診においては、読影の平均点が上がることです。ただ、専門医なら病変と間違えようもない組織の変化をがんと判断してしまうなど課題も多く、読影を補助する役割にとどまっているのが現状です。専門医が見落とすような病変を見つけるというより、経験の浅い医師がAIの助けを借りて、専門医に近い成績を挙げられる点で意義があると思います。AIは今後さまざまな機器に搭載され、学習を繰り返すことで急速に進歩する可能性があり、将来どこまで精度が上がるかが期待されます」(小林医師)
がんの発見率に惑わされてはいけない
新しい検診方法として注目されているのが、リキッドバイオプシーだ。
「がん細胞が体内で壊れると、その細胞遺伝子の破片が血液を回るようになります。リキッドバイオプシーはそれを検知しようというものです」(土田医師)
乳がんに特徴的な遺伝子変異が見つかれば、乳がんの疑いがあることになる。リキッドバイオプシーは、世界中で開発が進んでおり、複数のがんを一度に見つけることができるものも研究開発されている。現在、国立がん研究センターではすい臓がんの早期発見に向けリキッドバイオプシーの開発が進んでおり、報告では、すい臓がんの人とそうでない人100人ずつにこのリキッドバイオプシーを行い、8割以上の正診率だったという。
しかし小林医師、土田医師は共に「がんの発見率に惑わされてはいけない」と指摘する。
100人の陽性者と100人の陰性者を集めてどちらが陽性か、という実験であれば、当て推量でも2分の1の確率で正解する。そのような条件下で正診率が8割以上という結果をもって、検診にも有効とするのは早計だからだ。
「検診では、大多数の健常者に紛れて数百人に1人いるかどうかというがんを発見しなければならず、そのような条件で検証されていない検査方法では、検診に導入すると大幅に正診率が低下します。同時にデータの解釈として、例えば、発見率が3倍だとしても、それはがんの死亡を3倍減らすという意味にはならないことにも注意しなくてはなりません。結果的に、命に関わらないおとなしいがんが見つかる過剰診断の可能性もあるからです」(小林医師)
新しい手法は注目を集めることも多い。しかし前述したように、対策型では、確固たるエビデンスが得られるまで、簡単に採用されることはない。では、どのような検診を受けるべきなのだろうか。
「対策型は、メリットとデメリットが明らかになっている、受けて損はない検診です。他方、任意型の検診はさまざまな種類があって、なかなか選ぶのが難しいと思います。対策型の項目だけだと不安を感じる方は、どこの病院でも精密検査などの形で行われているような、一般的な検査を追加するのがよいと思います。
全身のスクリーニングを謳うような検査もありますが、どこにどのようながんがあるかは分からず、単に、がんのリスクが高い、というような結果だけが出るものがあります。このようなタイプの検診は、精密検査を行った結果、結局がんがなかったとしても、どこかに発見されていないがんが隠れているかもしれない——という心理的な不安にとらわれてしまう人も少なくありません。そうなれば、結果的には検診受診の利益より不利益が大きく、勧められません」(小林医師)。
高度な機能の検診機器を備えている施設もあり、最先端の検診を受けられるのは心強い。だが、受診の利益と不利益を自身で検討することも必要だ。利益と不利益を一般の私たちが判断するのは容易ではないが、一つ言えるのは、その検診の“出口”がどこにあるのかを確認することだ。
がんの有無が明らかになる検診なら、受診後にどうしたらよいのかと迷うこともないだろう。冷静に賢い検診を受けて、がんを遠ざけたい。