脳卒中の中で最も深刻な血管病といわれる「くも膜下出血」。脳内で突然、大量の出血が起こって重要な臓器に多大なダメージを与える。そのため30~40%は死亡、助かったとしても30%は重い後遺症が残ってしまう。原因の約80%が脳の動脈にできた脳動脈瘤の破裂による、くも膜下腔への出血だ。日本人の2~6%は「未破裂脳動脈瘤」を持っているとされ、女性に多いのが特徴。外科手術が唯一の治療法だが、薬物療法の研究も進んでおり、治療の幅が広がりつつある。
突然襲ってくる致死的「血管病」 深刻な血管病「くも膜下出血」 原因の約80%が脳動脈瘤破裂
構成/渡辺由子 イラストレーション/青木宣人
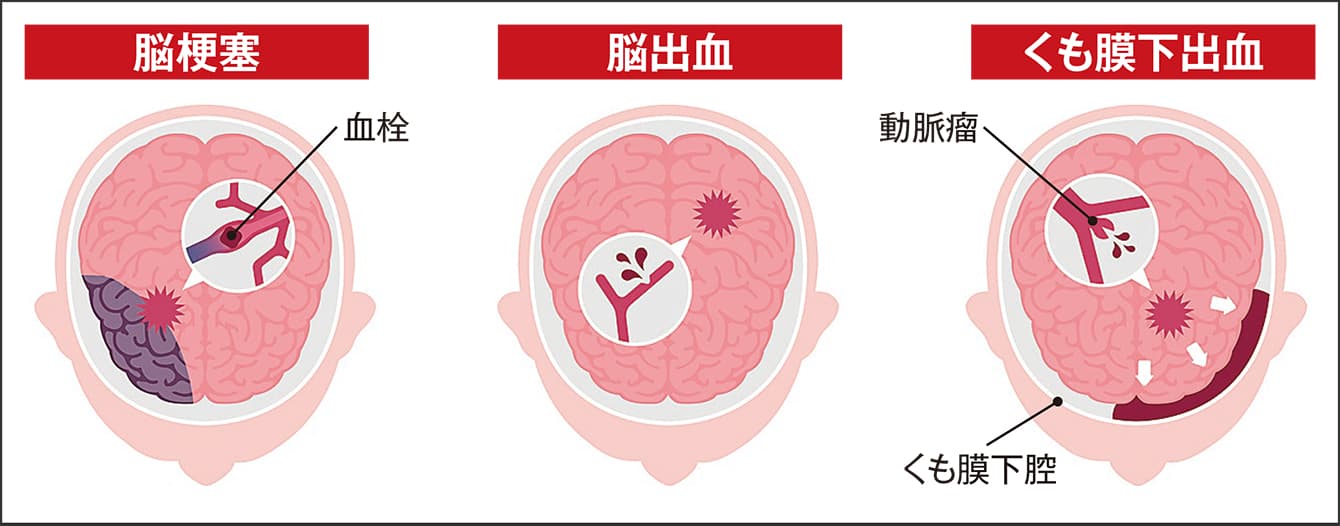
「脳梗塞」「脳出血」「くも膜下出血」の3つの疾患は脳血管障害の代表的な疾患で、これらを総称して「脳卒中」と呼んでいます(図1)。脳卒中は、日本人の死因の第4位を占めており、中でも突然死の6%余りは、くも膜下出血とされています。
 (イラスト提供:イメージマート)
(イラスト提供:イメージマート)
図1 脳卒中(脳梗塞・脳出血・くも膜下出血)の原因と症状脳卒中は、脳の血管が動脈硬化などにより、狭窄やもろくなって起こる脳の血管病。〈左〉脳梗塞は血管に血栓が詰まり、血流が途絶えて脳細胞が壊死してしまう。〈中〉脳出血は脳内の血管が破れて、脳の機能が障害される。〈右〉くも膜下出血は脳動脈瘤が破裂し、くも膜下腔に血液が広がって起こる。
致死的かつ予後の改善が厳しい血管病
「つい先ほどまで笑っていたのに突然亡くなった」というケースは、昔で言う「ポックリ病」で、くも膜下出血が原因だと考えられています。心筋梗塞や急性大動脈解離で亡くなる際には、心臓への血流が急激に低下することで、激痛により唸ったり、声を出したりすることが多いのですが、くも膜下出血では脳内で突然の大量出血が起こって脳が圧迫され、重要な臓器が機能不全に陥って、何の反応もなく倒れることがあります。
検査や治療の技術が進展した現在でも、最善の治療を行っても、30~40%は死亡、30%は重い後遺症が残り、社会復帰できるのは30%程度とされ、くも膜下出血は、致死的、かつ予後の改善が厳しい血管病です。
頭蓋骨の下にある脳は、「硬膜」「くも膜」「軟膜」の3つの層に覆われ、保護されています。くも膜と軟膜の間にある「くも膜下腔」という隙間には、脳へ栄養を送るための動脈が走り、さらに脳の真ん中にある脳室で作られる無色透明の「脳脊髄液(髄液)」が循環し、脳を衝撃から守り、老廃物の排出も行っています。
くも膜下出血の原因の約80%は、脳動脈瘤(図2)と呼ばれる、脳の動脈にできた瘤のように膨れた、あるいは血管の一部が紡錘状に膨れた部分が破裂し、血液が脳自体の中ではなく、くも膜下腔に急激に流入して広がって起こるものです。脳動脈瘤の破裂以外の原因には、頭部外傷や先天的な血管の形状異常などが挙げられます。脳動脈の壁の一部が風船のように膨らむ脳動脈瘤については、日本人成人の2~6%に破裂しない状態を保っている「未破裂脳動脈瘤」があるとされています。一方、未破裂動脈瘤が破裂する確率は、年間1%程度と考えられていますが、破裂するリスクの高い脳動脈瘤については、検査等で見つかると破裂を予防する手術を行う場合が多く、破裂の実態を表しているかどうかは疑問で、私見ですが、年間2%ぐらいはあるのではないかとみています。

図2 脳動脈瘤の発生脳動脈の分岐部は、拍動性の血流により血管壁にストレスがかかり、内膜と中膜の間にある内弾性板が裂けたり薄くなったりすると、外側の壁が血流の勢いに押されて膨らみ始める。Yの字だった分岐部が瘤の増大によりTの字になり、血流の負荷が一層増して、瘤がさらに大きくなる。
くも膜下出血の好発年齢は40代以降で、50〜70代では女性の比率が高く、男性の1.5~2.2倍です。総頸動脈から枝分かれした内頸動脈が頭蓋骨に入った辺りにできる脳動脈瘤は、女性に多いことが特徴で、特に眼動脈分岐部に近接する内頸動脈に瘤ができるのは、90%が女性であることが分かっています。
これらのことから、高齢化社会が進み、高齢者に脳動脈瘤を持っている人が多いことと、女性のいっそうの長寿化によって、脳動脈瘤を持つ高齢女性にくも膜下出血の患者が増加していることが考えられます。なぜ女性に脳動脈瘤が多いのか、発生学的に特殊な要因があるのかなどについては、解明されていません。
血液は血管外に出ると有害な物質となる
くも膜下出血の症状は、「バットで殴られたような激痛」「後頭部に熱湯を注がれたような痛み」などといわれています。少々脱線しますが、地球外生命体とされるエイリアンの映画で、銃で撃たれたエイリアンから血液らしき液状の物質が飛び出て、硫酸のように他の物を溶かす描写がありましたが、私は医学的に正しいと考えています。実はヒトの血液は、何層にも保護された血管内にあるときは、非常に有能な物質ですが、ひとたび血管外に出ると、体にとって非常に刺激性の高い有害な物質になるのです。消化管から出血があると嘔吐し、肺結核で肺出血すると喀血して、血液を体外へ排出させようとします。刺激の強い血液が、脳の血管が破れて噴き出し、聖域のようなくも膜下腔に広がるとなれば、激烈な痛みを感じるのは想像に難くありません。
他に、激痛ではない頭痛や、目の奥の痛みなどを訴えるケースもあります。脳動脈瘤が一気に破裂したというのではなく、わずかに出血したものの、生体の止血作用によって収まることがあります。そのようなときに頭痛を感じ、念のために受診して検査してみると、くも膜下出血が発見されたということがあります。嘔吐や吐き気、首の後ろの痛みとつっぱりを感じる項部硬直、意識消失なども症状として見られます。
くも膜下出血で治療を行うには、わずかな刺激でも再破裂を来す可能性があるため、慎重に検査等を進めて破裂部位を特定し、患者の年齢や合併症の有無、重症度などから、緊急手術などの治療方針を決定します。再破裂(再出血)は発症当日が最も多く、その後も1日あたり1~2%ずつ増えていくことから、小さな症状も見逃すことはできません。
緊急手術には、破裂した部分からの出血を止める治療として、「開頭クリッピング術(図3)」「血管内コイル塞栓術(図4)」があります。開頭クリッピング術とは、破裂した脳動脈瘤の根元をクリップで挟み、瘤への血流を止めて破裂部位をふさぐ治療法です。頭部のどの部分にメスを入れるか、「位置決め」を十分に検討して決定し、頭蓋骨の一部を外して開頭します。くも膜を切開して脳内に分け入り、脳動脈瘤に到達したら、クリップを留めるために脳動脈瘤の頸部を剥離します。クリップの位置を微調整しながら、瘤の頸部を挟んで血流を完全に遮断します。クリップはチタン合金製で、数百種類の中から、瘤の大きさや位置に合わせて選びます。
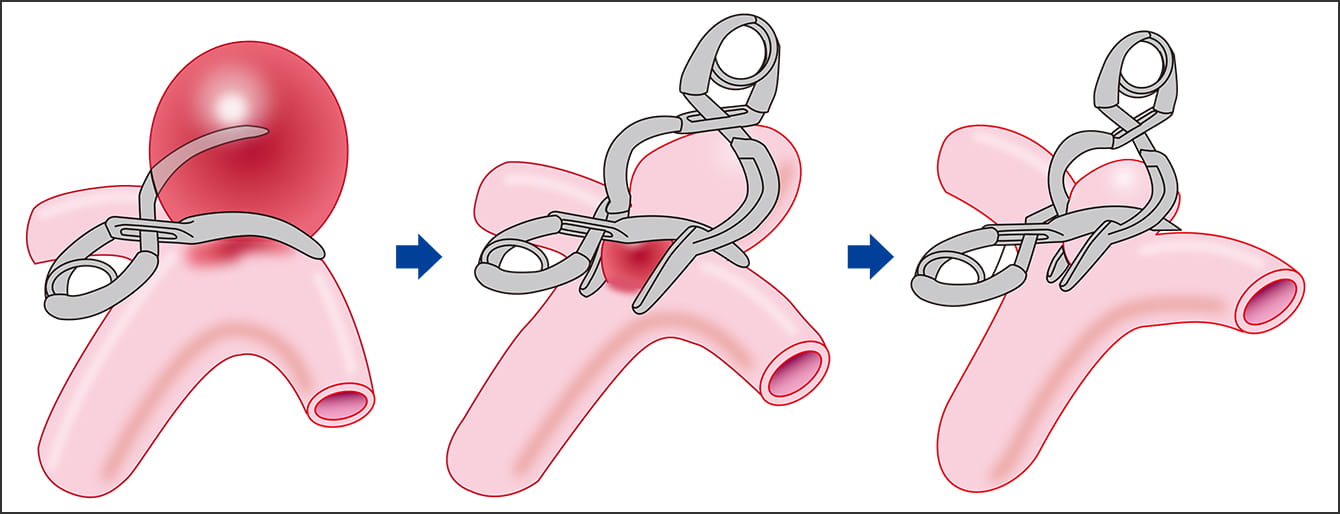
図3 開頭クリッピング術内弾性板の損傷部分を閉鎖するようにクリップで挟み、分岐部を元の形状に戻す。複数のクリップを使い、内弾性板の損傷部分を完全に閉鎖することで、瘤ができなくなる。この治療法は再発が少ない。
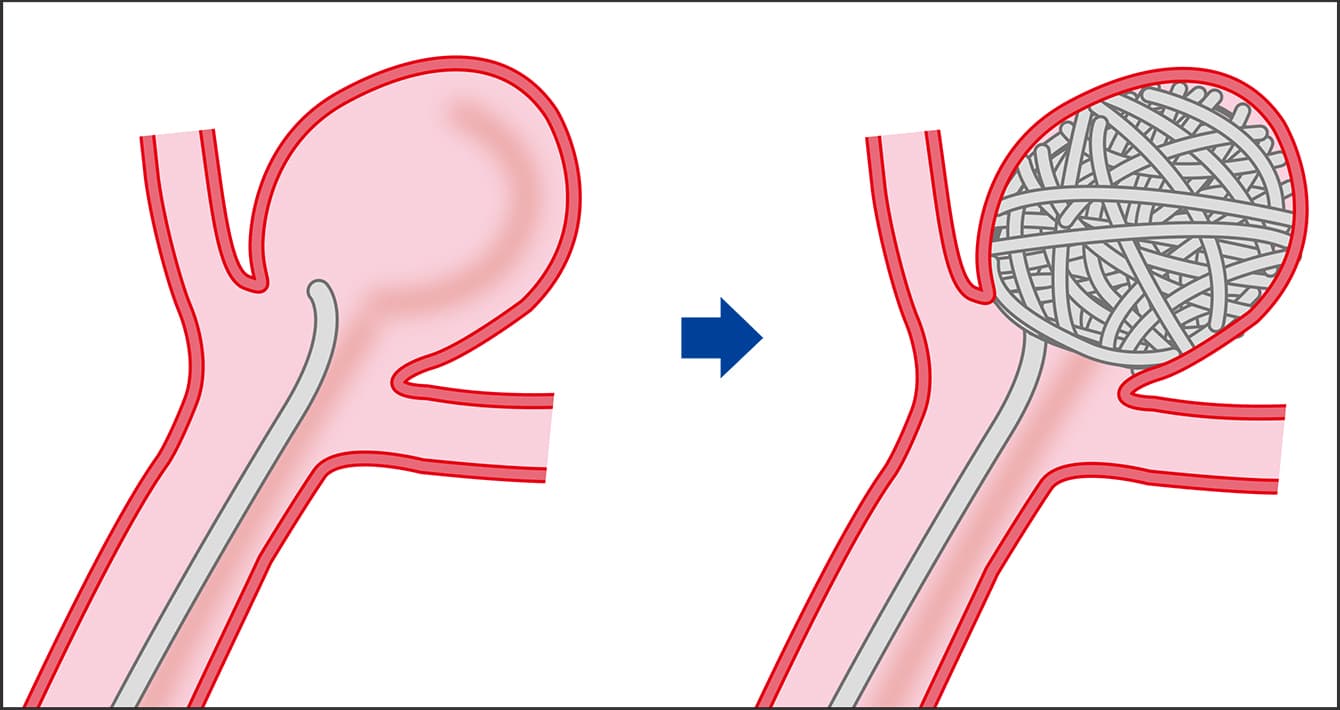
図4 血管内コイル塞栓術大腿動脈からカテーテルを挿入し、脳動脈瘤に到達させ、カテーテルを通じてコイルを送り込む。瘤に詰め込むと、血流が瘤の中に流れ込まなくなる。体の負担が少ないが、再発しやすいデメリットもある。
執刀医の経験が問われる手術
血管内コイル塞栓術は、脚の付け根の鼠径部の大腿動脈からカテーテルを挿入し、大動脈を経由して脳動脈瘤に到達させます。カテーテル内のワイヤーに接続したコイルを瘤の内部に詰め、詰め込まれたことを確認したらカテーテルから切り離します。これによって、血液が流入する余地をなくし、出血を止めます。コイルは永久塞栓物質のプラチナ製で、柔らかく糸状になっていて、形状や太さ、長さ、柔らかさなどにより百数十種類あります。また、最近では瘤の頸部が広い場合は、コイルが飛び出して動脈が狭窄、閉塞してしまうことがあるため、「バルーン」と呼ばれる風船や、「ステント」と呼ばれる金属製のバネを利用したデバイスを動脈に留置してから、コイルを充填させる方法が採用されるようになりました。
開頭クリッピング術と血管内コイル塞栓術には、それぞれメリット、デメリットがあります。開頭クリッピング術は、すべての部位の脳動脈瘤に対応でき、再破裂がほとんどない確実性の高い治療です。しかし、全身麻酔で開頭するため、体力のない高齢者や生活習慣病、心臓病などがある方は適用とならないことがあります。また、脳動脈瘤ができた血管を狭窄、変形させることなく、温存させなければならないため、クリップの扱いも含めて、執刀医の経験が問われる手術になります。
一方の血管内コイル塞栓術は、開頭の必要がないことから、短時間で治療できるので、体への負担が軽いことが特徴です。しかし、小さな動脈瘤には適さず、瘤の頸部が広いとコイルが出てきてしまうことがあります。ただし、開頭クリッピング術は同じ部位を再手術することは不可能ですが、血管内コイル塞栓術は再度行えるメリットがあります。
無事に治療を終えても、術後4日目ごろから14日目ごろにかけて、重篤な合併症である「脳血管攣縮」を発症して、重度の場合は脳梗塞を引き起こすことがあります。くも膜下出血は、脳動脈瘤が破裂して出血し、くも膜下腔に広がることは前述しましたが、本来、髄液で満たされ保護されている所に、血液が漏れ出して脳の表面を覆っているわけで、脳自体ばかりか、脳の血管も刺激を受けます。そうすると血管の防衛反応として、血管が痙攣を起こしたようにぎゅっと縮み、血液が流れにくくなります。血流の低下は、脳梗塞を招き、麻痺や言語障害などの重度の後遺症に陥る危険性があるのです。脳血管攣縮を防ぐには、緊急手術の際に血腫をできる限り取り除くなど、適切な処置が重要となります。
合併症の一つに、正常圧水頭症があります。くも膜下出血により、くも膜下腔に炎症や癒着が生じて、髄液の循環が滞り、過剰な髄液が脳を圧迫する状態で、くも膜下出血後の20~30%の患者に現れます。意識消失、認知障害、歩行障害、尿失禁などの症状は、正常圧水頭症が疑われるため、余分な髄液を排出させる手術を行います。
CTやMRIで未破裂脳動脈瘤は確認できる
脳動脈は、血液と接する内膜から中膜、外膜と3層を成しており、内膜と中膜の間に内弾性板があります。ゴムボートを例に挙げて、脳動脈瘤を説明しましょう。内膜というゴムの上に、内弾性板という布を張ったゴムボートは、空気でパンパンに膨らんでいるのが正常です。ところが、ゴムボートの布(=内弾性板)だけを切ると、その部分から空気圧によってゴムが風船のように飛び出てきます。つまり脳動脈瘤は、内弾性板が先天的に欠落していたり、炎症などの変化で剥がれかけているために、血流の圧力で瘤がどんどん大きくなり、ついには破裂するのです。
脳動脈瘤は、直径2㎜くらいの小さいものから、25㎜以上の巨大なものまでさまざまです。破れやすい脳動脈瘤は、まず大きいもの、次に瘤の上に瘤が出たように形が凸凹しているものです。
大きな脳動脈瘤ほど、表面積が広くなり、それに伴って弱い部分ができ、弱い部分が多いと破れやすくなります。ただし、小さくても破れやすいのが、前交通動脈や後交通動脈にできる脳動脈瘤です。
脳動脈瘤のできやすい場所は、脳の奥深くにあたる脳底部の動脈です。「ウイリス動脈輪」と呼ばれる、左右の内頸動脈と後大脳動脈が細い血管で結ばれて、左右の前大脳動脈が前交通動脈によって吻合し、輪のように連なっている場所があります。合流や分岐部が多く、そのような場所は心臓からの強い血流が血管壁に当たって瘤ができやすいのです。Yの字に分岐する場所に動脈硬化が起こると、鋭角な部分が伸び、Tの字になります。そうなると血流が垂直に血管壁に当たるようになり、瘤ができるのではないかと考えられます。40代を過ぎると動脈硬化が増え、それにより分岐部での脳動脈瘤の発生率も高まると見ています。Yの字からTの字への変化は、後天的な動脈の形状異常と私は考えています。
未破裂脳動脈瘤があっても自覚症状はほとんどなく、くも膜下出血を発症して初めて分かったり、他の病気の検査や脳ドックで発見されたりすることが多いのです。医療技術の進歩により、CT検査、頭部MRI検査、MRA(磁気共鳴血管造影)検査などで、未破裂脳動脈瘤を簡単に確認できるようになりました。
未破裂脳動脈瘤の破裂により、致死的なくも膜下出血が起こるのを防ぐために、脳ドック等で発見された脳動脈瘤の予防的な手術を勧めることがあります。前述した、くも膜下出血の治療で行われる、開頭クリッピング術や血管内コイル塞栓術です。手術を行うか否か、どの治療法を採用するかは、主治医とよく相談して決めていただきたいと考えます。
脳動脈瘤は、その発生過程や破裂した場合にくも膜下出血を招く病態などを解明するために、国内外でさまざまな研究が進められています。私が注目しているのは、2023年6月に発表された理化学研究所の島康之上級研究員をはじめとする国際共同研究グループによる、脳動脈瘤発生に重要な体細胞遺伝子変異の研究で、当院からも脳神経外科副部長の太田仲郎が研究メンバーとして参加しています。
この研究では、外科手術時に摘出された脳動脈瘤を次世代シークエンサーで遺伝子解析した結果、がん関連遺伝子の変異が関わっていることを突き止めました。また、動物実験でこれらの遺伝子の変異がある脳動脈瘤の活性を、腎臓がん治療薬で抑制できることを見いだしています。これらの研究結果により、薬物療法という第3の選択肢の可能性が高くなってきました。これまで脳動脈瘤の治療は、開頭クリッピング術か血管内コイル塞栓術でしたが、選択肢が増えることで、それぞれと薬物療法を組み合わせるなど、より多くの患者に安全で確実な治療が行えるようになるのではないかと、期待を寄せています。